Chẩn đoán Và điều Trị Bệnh đái Tháo đường Týp 2 (Phác đồ 63 – 2020)
Có thể bạn quan tâm
Ban soạn thảo Phác đồ điều trị
Viện Tim TP. Hồ Chí Minh
- MỞ ĐẦU
Bệnh đái tháo đường (ĐTĐ) týp 2 có hai nhóm biến chứng mạch máu nguy hiểm có thể dẫn đến tử vong và tàn phế. Đó là biến chứng mạch máu lớn (bệnh tim mạch do xơ vữa động mạch gồm bệnh mạch vành, bệnh mạch máu não, bệnh động mạch ngoại biên) và biến chứng vi mạch (gồm biến chứng võng mạc, bệnh thận ĐTĐ, biến chứng thần kinh ngoại biên). Bên cạnh đó, bệnh nhân ĐTĐ có nguy cơ nhập viện vì suy tim cao gấp 2 lần so với người không ĐTĐ [1]. Bệnh nhân ĐTĐ có thể bị suy tim với phân suất tống máu giảm hoặc suy tim với phân suất tống máu bảo tồn.
Phát hiện sớm và điều trị tích cực bệnh ĐTĐ týp 2 giúp ngăn ngừa và chặn đứng sự tiến triển của các biến chứng mạch máu. Điều trị bệnh ĐTĐ týp 2 một cách thích hợp còn giúp ngăn ngừa nhập viện vì suy tim. Theo quan điểm hiện nay, điều trị bệnh nhân ĐTĐ týp 2 là điều trị một cách toàn diện chứ không phải chỉ chú trọng việc kiểm soát đường huyết.
- CHẨN ĐOÁN BỆNH ĐÁI THÁO ĐƯỜNG
Tại Viện Tim, chúng tôi dùng tiêu chuẩn chẩn đoán của Hiệp hội ĐTĐ Hoa Kỳ (American Diabetes Association – ADA) (bảng 1). Xét nghiệm đường huyết lúc đói được chỉ định một cách thường qui cho tất cả bệnh nhân đến khám tại Viện Tim. Xét nghiệm HbA1c được chỉ định cho người có bệnh tim mạch do xơ vữa động mạch (XVĐM) và cho người có tăng đường huyết lúc đói nhưng chưa đạt ngưỡng chẩn đoán ĐTĐ (110-125 mg/dl, tương đương 6,1-6,9 mmol/l). Nghiệm pháp dung nạp glucose được chỉ định nếu còn nghi ngờ kết quả của 2 xét nghiệm trên.
Bảng 1: Tiêu chuẩn chẩn đoán đái tháo đường theo ADA [2].
| Nồng độ glucose huyết tương lúc đói ≥ 126 mg/dl (7,0 mmol/l). Đói được định nghĩa là không có ăn/uống calorie từ ít nhất 8 giờ.* |
| HOẶC |
| Nồng độ glucose huyết tương sau 2 giờ ≥ 200 mg/dl (11,1 mmol/l) khi làm nghiệm pháp dung nạp glucose. Nghiệm pháp phải được thực hiện theo qui trình của WHO, dùng lượng glucose tải tương đương với 75 g glucose khan hòa tan trong nước.* |
| HOẶC |
| A1C ≥ 6,5% (48 mmol/mol). Xét nghiệm phải được thực hiện tại một labo dùng một phương pháp được chứng nhận bởi NGSP và được chuẩn hóa theo xét nghiệm của DCCT. |
| HOẶC |
| Bệnh nhân có những triệu chứng kinh điển của tăng đường huyết hoặc cơn tăng đường huyết, một kết quả glucose huyết tương lấy ngẫu nhiên ≥ 200 mg/dl (11,1 mmol/l). |
| Ghi chú: *Nếu không có tăng đường huyết rõ ràng, nên lặp lại xét nghiệm để xác nhận kết quả; NGSP: National Glycohemoglobin Standardization Program; DCCT: Diabetes Control and Complication Trial. |
III. PHÂN TẦNG NGUY CƠ TIM MẠCH
Tất cả bệnh nhân ĐTĐ cần được phân tầng nguy cơ tim mạch (bảng 2). Nguy cơ tim mạch được gọi là rất cao nếu xác suất chết do bệnh tim mạch trong 10 năm ≥ 10%, cao nếu xác suất này ≥ 5% và < 10%, trung bình nếu xác suất này ≥ 1% và < 5%. Để có đầy đủ thông tin cho việc phân tầng nguy cơ tim mạch của bệnh nhân, việc thực hiện các nghiệm pháp cận lâm sàng sau đây là bắt buộc: lipid máu, creatinin/huyết thanh, tỉ số albumin/creatinin nước tiểu (UACR), điện tim, siêu âm tim (có tính chỉ số khối lượng thất trái). Cho bệnh nhân khám đáy mắt với bác sĩ chuyên khoa.
Bảng 2: Phân tầng nguy cơ tim mạch cho bệnh nhân đái tháo đường.
| Nguy cơ rất cao | Bệnh nhân đái tháo đường có bệnh tim mạch do xơ vữa động mạch hoặc có tổn thương cơ quan đích* hoặc có ít nhất 3 yếu tố nguy cơ chính** hoặc đái tháo đường týp 1 kéo dài hơn 20 năm |
| Nguy cơ cao | Bệnh nhân đái tháo đường không có tổn thương cơ quan đích, với thời gian mắc bệnh ≥ 10 năm hoặc có kèm một yếu tố nguy cơ chính khác** |
| Nguy cơ trung bình | Bệnh nhân đái tháo đường trẻ (đái tháo đường týp 1 < 35 tuổi; đái tháo đường týp 2 < 50 tuổi) với thời gian mắc bệnh < 10 năm và không có yếu tố nguy cơ chính khác |
| *Tổn thương cơ quan đích: đạm niệu, rối loạn chức năng thận với eGFR < 30 ml/phút/1,73m2, bệnh võng mạc, phì đại thất trái. **Yếu tố nguy cơ chính: tuổi cao, tăng huyết áp, hút thuốc, rối loạn lipid máu, béo phì. | |
- ĐIỀU TRỊ BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÝP 2
4.1. Điều trị không dùng thuốc: Điều trị không dùng thuốc là một thành phần không thể thiếu trong quản lý bệnh nhân ĐTĐ týp 2, bao gồm:
– Hướng dẫn bệnh nhân chế độ ăn phù hợp: Hạn chế và thay thế đường hấp thu nhanh bằng carbohydrate từ ngũ cốc, rau quả. Ở người thừa cân hoặc béo phì cần giảm lượng calorie trong khẩu phần để giảm > 5% cân nặng. Giảm muối ăn (< 2300 mg Na/ngày) nhất là nếu bệnh nhân có tăng huyết áp. Không lạm dụng rượu bia.
– Khuyên bệnh nhân vận động thể lực cường độ trung bình (đi bộ nhanh 5-6 km/giờ, đạp xe đạp chậm, đánh golf, chơi tennis đánh đôi) ≥ 150 phút/tuần hoặc cường độ cao (jogging hoặc chạy, đạp xe nhanh > 15 km/giờ, chơi tennis đánh đơn, bơi nhiều vòng) ≥ 75 phút/tuần. Đối với người chưa quen vận động thì khuyên bắt đầu bằng đi bộ chậm rồi tăng cường độ lên từ từ.
– Thuyết phục bệnh nhân bỏ thuốc lá nếu đang hút.
4.2. Kiểm soát huyết áp: Kiểm soát tốt huyết áp giúp giảm nguy cơ mắc và làm chậm sự tiến triển của cả biến chứng mạch máu lớn lẫn biến chứng vi mạch.
– Bệnh nhân ĐTĐ được kiểm tra huyết áp mỗi khi đến khám. Nếu huyết áp đo được ≥ 140/90 mm Hg thì kiểm tra lại nhiều lần, có thể ở lần khám khác, để xác nhận chẩn đoán tăng huyết áp. Có thể dùng biện pháp theo dõi huyết áp 24 giờ (ABPM) để xác nhận chẩn đoán tăng huyết áp. Bệnh nhân ĐTĐ được khuyến khích tự theo dõi huyết áp ở nhà bằng máy đo tự động.
– Mục tiêu đầu tiên (tối thiểu) cần đạt khi điều trị bệnh nhân có tăng huyết áp là đưa huyết áp tâm thu xuống < 140 mmHg và huyết áp tâm trương xuống < 90 mmHg. Nếu điều trị được dung nạp tốt, đưa mức huyết áp xuống < 130/80 mmHg.
– Nếu huyết áp đo tại phòng khám ≥ 160/100 mmHg xem xét phối hợp 2 thuốc điều trị tăng huyết áp ngay từ đầu.
– Cả 5 nhóm thuốc chính (lợi tiểu giống thiazide – indapamide, chẹn bêta, chẹn canxi, ức chế men chuyển, chẹn thụ thể angiotensin) đều có thể dùng để khởi trị và duy trì điều trị tăng huyết áp ở bệnh nhân ĐTĐ. Nếu dùng thuốc chẹn bêta ưu tiên dùng loại chọn lọc β1 như bisoprolol hoặc nebivolol.
– Không phối hợp một thuốc ức chế men chuyển với một thuốc chẹn thụ thể angiotensin.
– Một thuốc ức chế men chuyển hoặc một thuốc chẹn thụ thể angiotensin, dùng với liều tối đa dung nạp được, là thuốc lựa chọn hàng đầu cho những bệnh nhân ĐTĐ tăng HA có bất thường bài xuất albumin trong nước tiểu (có lợi nếu UACR 30-299 mg/g và rất có lợi nếu UACR ≥ 300 mg/g).
– Bệnh nhân được điều trị bằng thuốc ức chế men chuyển, chẹn thụ thể angiotensin hoặc lợi tiểu: Kiểm tra creatinin và K/huyết thanh ít nhất 1 lần mỗi năm.
4.3. Kiểm soát lipid máu: Kiểm soát lipid máu, đặc biệt là LDL-C, là một thành phần thiết yếu trong điều trị bệnh nhân ĐTĐ týp 2. Đối với bệnh nhân ĐTĐ týp 2 có nguy cơ tim mạch rất cao, cần đạt đích LDL-C < 55 mg/dl (1,4 mmol/l). Đối với bệnh nhân ĐTĐ týp 2 có nguy cơ tim mạch cao, cần đạt đích LDL-C < 70 mg/dl (1,8 mmol/l). Đối với bệnh nhân ĐTĐ týp 2 có nguy cơ tim mạch trung bình, cần đạt đích LDL-C < 100 mg/dl (2,6 mmol/l). Dùng thuốc nhóm statin, có thể phối hợp với ezetimibe, để đạt đích LDL-C. Statin không được khuyến cáo cho phụ nữ trẻ trong độ tuổi sinh đẻ.
Nếu bệnh nhân có TG lúc đói ≥ 400 mg/dl dù đã được điều trị bằng statin liều tối ưu và giải quyết các nguyên nhân gây tăng TG thứ phát (kiểm soát tốt đường huyết, ngưng bia rượu), phối hợp thêm fenofibrate. Fenofibrate cũng có thể được xem xét dùng cho bệnh nhân ĐTĐ có rối loạn lipid máu sinh xơ vữa (TG 200-400 mg/dl kèm HDL < 35 mg/dl) hoặc tổn thương võng mạc do ĐTĐ.
4.4. Liệu pháp kháng kết tập tiểu cầu:
– Dùng aspirin liều thấp (81 mg/ngày) cho bệnh nhân ĐTĐ có tiền sử bệnh tim mạch do XVĐM nhằm mục đích phòng ngừa thứ phát. Nếu bệnh nhân bị dị ứng aspirin, thay thế bằng clopidogrel 75 mg/ngày.
– Dùng kháng kết tập tiểu cầu kép (aspirin + một thuốc ức chế P2Y12) ít nhất 1 năm sau hội chứng mạch vành cấp.
– Aspirin liều thấp có thể được xem xét dùng để phòng ngừa tiên phát bệnh tim mạch do XVĐM cho bệnh nhân ĐTĐ có nguy cơ tim mạch cao hoặc rất cao không có chống chỉ định với thuốc (tiền sử xuất huyết tiêu hóa hoặc loét dạ dày tá tràng trong vòng 6 tháng trước, bệnh gan đang tiến triển, tiền sử dị ứng aspirin). Không dùng aspirin để phòng ngừa tiên phát cho người bệnh ĐTĐ có nguy cơ tim mạch trung bình.
4.5. Thuốc hạ đường huyết:
4.5.1. Mục tiêu đường huyết cần đạt: Khuynh hướng hiện nay là cá thể hóa mục tiêu đường huyết cần đạt. Mục tiêu HbA1c cần đạt đối với đa số bệnh nhân ĐTĐ trưởng thành không có thai là < 7% (xem bảng 3), nhưng cũng có thể dao động từ < 6,5% (rất chặt chẽ) đến < 8% (tương đối lỏng lẻo). Các yếu tố ảnh hưởng đến mục tiêu HbA1c cần đạt gồm nguy cơ tụt đường huyết và biến cố ngoại ý của thuốc, thời gian mắc bệnh, triển vọng sống, bệnh đồng mắc, biến chứng mạch máu, thái độ và nỗ lực của bệnh nhân gắn kết với điều trị và nguồn lực cho việc chăm sóc bệnh nhân (hình 1).
Bảng 3: Khuyến cáo của ADA về mục tiêu đường huyết cần đạt đối với đa số bệnh nhân đái tháo đường trưởng thành không có thai.
| A1C | < 7,0% (53 mmol/mol) |
| Đường huyết mao mạch trước bữa ăn | 80-130 mg/dl (4,4-7,2 mmol/l) |
| Đường huyết mao mạch đỉnh sau ăn (đo 1-2 giờ sau bữa ăn) | < 180 mg/dl (10,0 mmol/l) |
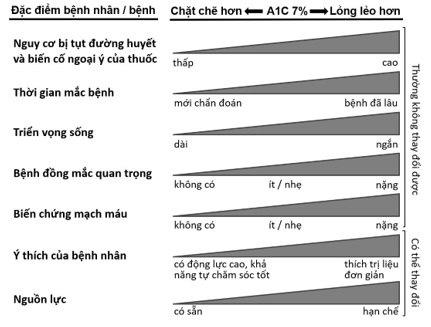
Hình 1: Cá thể hóa mục tiêu HbA1c cần đạt.
4.5.2. Qui trình dùng thuốc hạ đường huyết ở bệnh nhân ĐTĐ týp 2:
Khi đã xác nhận chẩn đoán ĐTĐ týp 2, khởi trị bằng metformin (trừ khi có chống chỉ định) kết hợp với điều trị không dùng thuốc. Có thể dùng metformin dạng phóng thích nhanh uống 2 lần/ngày hoặc dạng phóng thích chậm uống 1 lần/ngày vào bữa ăn tối. Dùng metformin kéo dài có thể dẫn đến thiếu vitamin B12, do đó cần đo định kỳ nồng độ vitamin B12 trong huyết thanh, nhất là nếu bệnh nhân có thiếu máu hoặc biểu hiện bệnh thần kinh ngoại biên. Trong trường hợp mới chẩn đoán ĐTĐ týp 2 nhưng HbA1c đã cao hơn 1,5-2% so với mục tiêu cần đạt thì khởi trị bằng phối hợp 2 thuốc (metformin và một thuốc khác).
Đồng thời với việc chẩn đoán ĐTĐ týp 2, phải xác định xem người bệnh có bệnh tim mạch do XVĐM hoặc nguy cơ tim mạch rất cao (ĐTĐ kèm tổn thương cơ quan đích hoặc nhiều yếu tố nguy cơ chính) hoặc bệnh thận mạn (eGFR 30-59 ml/phút/1,73m2 hoặc UACR > 30 mg/g, đặc biệt là > 300 mg/g) hoặc suy tim hay không (hình 2):
- Nếu có: Phối hợp một thuốc ức chế SGLT2 bất kể mức HbA1c ban đầu và mục tiêu HbA1c cần đạt (xem bảng 4 về điều kiện dùng thuốc liên quan với eGFR).
- Nếu không có: Kiểm tra HbA1c 3 tháng sau khi khởi trị bằng metformin. Nếu đạt mục tiêu HbA1c, tiếp tục đơn trị và kiểm tra định kỳ HbA1c mỗi 3-6 tháng. Nếu không đạt mục tiêu HbA1c, đánh giá sự tuân trị của bệnh nhân và xem xét phối hợp thêm một thuốc thứ 2: sulfonylurea, ức chế DPP-4 hoặc ức chế SGLT2. Thuốc ức chế SGLT2 hoặc thuốc ức chế DPP-4 được ưu tiên chọn nếu muốn giảm thiểu nguy cơ tụt đường huyết. Thuốc ức chế SGLT2 được ưu tiên chọn nếu cần giảm cân. Sulfonylurea được chọn nếu tiết kiệm chi phí điều trị là ưu tiên hàng đầu.
Bệnh nhân dùng phối hợp 2 thuốc cũng cần được kiểm tra HbA1c mỗi 3-6 tháng. Nếu không đạt mục tiêu HbA1c, xem xét phối hợp 3 thuốc (3 thuốc uống hoặc 2 thuốc uống cộng với insulin nền). Nếu đã phối hợp 3 thuốc mà vẫn chưa đạt mục tiêu thì xem xét dùng phối hợp thuốc đường tiêm.
Phối hợp thuốc đường tiêm gồm insulin nền (Insulatard, Humulin N hoặc Lantus, khởi đầu 0,1-0,2 U/kg/ngày) ± metformin phối hợp với ≥ 2 mũi tiêm insulin tác dụng nhanh trước các bữa ăn. Một lựa chọn khác là chuyển từ insulin nền tiêm 1 lần/ngày sang insulin trộn sẵn (tác dụng nhanh + tác dụng chậm, ví dụ Mixtard 30/70 hoặc insulin degludec + insulin aspart) tiêm 2 lần/ngày trước bữa ăn sáng và bữa ăn chiều.
Riêng trong trường hợp khi mới chẩn đoán ĐTĐ mà bệnh nhân đã có triệu chứng tăng đường huyết rõ hoặc bị sụt cân (do tăng dị hóa) hoặc có HbA1c > 10% hoặc đường huyết ≥ 300 mg/dl thì khởi trị bằng insulin tiêm. Sau khi giải quyết tình trạng ngộ độc glucose, có thể chuyển trở lại thuốc uống.
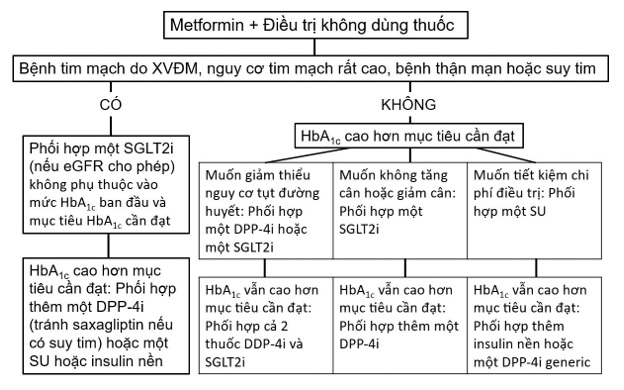
Hình 2: Qui trình dùng thuốc hạ đường huyết ở bệnh nhân ĐTĐ týp 2. SGLT2i: thuốc ức chế SGLT2; DPP-4i: thuốc ức chế DPP-4; SU: sulfonylurea.
4.5.3. Đặc điểm và cách dùng một số thuốc hạ đường huyết uống:
Trên bảng 4 là đặc điểm dược lý và cách dùng một số thuốc hạ đường huyết uống thông dụng. Dùng saxagliptin có liên quan với tăng nguy cơ nhập viện vì suy tim, do đó tránh dùng thuốc này cho người có bệnh tim thực thể. Empagliflozin là thuốc hạ đường huyết uống được chứng minh là giảm tử vong và biến cố tim mạch nặng ở bệnh nhân ĐTĐ týp 2 có bệnh tim mạch do XVĐM.
Một tình huống cần lưu ý là khi bệnh nhân ăn uống không được (do đau ốm) hoặc bị tiêu chảy, ói mửa nhiều gây mất nước, việc tiếp tục dùng một số thuốc có thể làm tăng nguy cơ bị tác dụng ngoại ý hoặc bị tổn thương thận cấp. Dặn dò kỹ bệnh nhân ĐTĐ là khi ăn uống không được hoặc tiêu chảy, ói mửa nhiều thì phải tạm ngưng các thuốc trong danh sách SADMANS: S (sulfonylureas), A (ACE inhibitors – ức chế men chuyển), D (diuretics – lợi tiểu), M (metformin), A (angiotensin receptor blockers – chẹn thụ thể angiotensin), N (nonsteroidal anti-inflammatory drugs – kháng viêm không steroid), S (SGLT2 inhibitors – ức chế SGLT2).
Bảng 4: Đặc điểm dược lý và cách dùng một số thuốc hạ đường huyết uống.
| Cơ chế tác dụng | Liều dùng (/ngày) | Chỉnh liều theo eGFR (ml/phút/1,73m2) | Tác dụng ngoại ý | |
| Metformin | ↓ tổng hợp glucose ở gan | Khởi đầu 500 mg x 2; Tối đa 1000 mg x 2 | Không cần chỉnh liều nếu eGFR > 45. Không khởi trị và cân nhắc kỹ lợi/hại nếu eGFR 30-45. Ngưng nếu eGFR < 30. | Tiêu chảy, buồn nôn, toan huyết lactic (rất hiếm), thiếu vitamin B12 |
| Gliclazide MR | ↑ tiết insulin | Khởi đầu 30 mg; Tối đa 120 mg | Không cần chỉnh liều nếu eGFR > 30. Thận trọng khi eGFR < 30 (tụt đường huyết). | Tụt đường huyết |
| Glimepiride | Khởi đầu 1 mg; Tối đa 6 mg | Không cần chỉnh liều nếu eGFR > 60. Giảm liều nếu eGFR 30-60. Không dùng nếu eGFR < 30. | ||
| Acarbose | ↓ hấp thu carbohydrate ở ruột | 25-100 mg x 3 ngay trước các bữa ăn | Không dùng nếu eGFR < 25. | Tiêu chảy, đầy bụng |
| Sitagliptin | Ức chế hoạt tính DPP-4, ↑ nồng độ incretin sau ăn | Khởi đầu 50 mg; Tối đa 100 mg | 50 mg nếu eGFR 30-49. 25 mg nếu eGFR < 30. | Dung nạp tốt, ít tác dụng ngoại ý. Saxagliptin tăng nguy cơ nhập viện vì suy tim. |
| Saxagliptin | Khởi đầu 2,5 mg; Tối đa 5 mg | 2,5 mg nếu eGFR < 50. | ||
| Vildagliptin | Khởi đầu 50 mg; Tối đa 100 mg | 50 mg nếu eGFR < 50. | ||
| Linagliptin | 5 mg | Không cần chỉnh liều | ||
| Empagliflozin | Ức chế kênh SGLT2 ở ống thận gần | Khởi đầu 10 mg; Tối đa 25 mg | Không dùng nếu eGFR < 30. | Nhiễm khuẩn sinh dục |
| Dapagliflozin | Khởi đầu 5 mg; Tối đa 10 mg | Không dùng nếu eGFR < 45. |
TÀI LIỆU THAM KHẢO
- Cavender MA, Steg G, Smith SC Jr, et al. Circulation 2015;132:923-931.
- American Diabetes Association. Standards of medical care in diabetes – 2020. Diabetes Care 2020;43(suppl.1).
- 2019 ESC guidelines on diabetes, prediabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2019. DOI:10.1093/eurheartj/ehz486.
- 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J 2018. DOI:10.1093/eurheartj/ehy339.
- Canadian Diabetes Association. Sick-day medication list. Can J Diabetes 2018;42:S316.
Từ khóa » Tiêu Chuẩn Chẩn đoán đái Tháo đường Theo Ada 2020
-
Tiêu Chuẩn Chẩn đoán đái Tháo đường Và Tiền đái Tháo đường
-
[PDF] PHÂN LOẠI, CHẨN ĐOÁN, MỤC TIÊU ĐIỀU TRỊ (ADA 2020)
-
Chẩn đoán đái Tháo đường - TRẠM Y TẾ PHƯỜNG PHÚ TRUNG
-
TÀI LIỆU HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐÁI THÁO ...
-
Hướng Dẫn Chẩn đoán Và điều Trị đái Tháo đường Của Hoa Kỳ – ADA ...
-
Phần 2. Phân Loại Và Chẩn đoán đái Tháo đường - Pharmavn
-
Cập Nhật Hướng Dẫn điều Trị đái Tháo đường Của ADA 2021
-
Cập Nhật Về Phân Loại Và Tiêu Chuẩn Chẩn đoán đái Tháo đường
-
Tiêu Chuẩn Chẩn đoán đái Tháo đường - Xét Nghiệm Dr.Labo
-
Cập Nhật Hướng Dẫn điều Trị đái Tháo đường Của ADA Năm 2022
-
Tiêu Chuẩn Chẩn đoán ĐÁI THÁO ĐƯỜNG Theo ADA 2022
-
Hướng Dẫn Chẩn đoán Và điều Trị Bệnh đái Tháo đường Tuýp 2
-
Quyết định 3087/QĐ-BYT 2020 Hướng Dẫn Chẩn đoán Và điều Trị ...