Nhiễm Virus Herpes Zoster: Nguyên Nhân, Chẩn đoán Và Hướng Dẫn ...
Có thể bạn quan tâm
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm virus herpes zoster: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Thường có biểu hiện đau rát hoặc đau nhói, sau đó là phát ban mụn nước ở khoanh da bị ảnh hưởng; vị trí biểu hiện triệu chứng tùy thuộc vào dây thần kinh bị ảnh hưởng.
◊ Chẩn đoán chủ yếu dựa trên các triệu chứng lâm sàng điển hình, như đau ở khoanh da và nổi mụn nước thành từng đám trong cùng khoanh da. Có thể xác nhận bệnh bằng phương pháp phản ứng chuỗi polymerase (PCR).
◊ Mục đích chủ yếu của điều trị là để giảm đau bằng cách sử dụng thuốc giảm đau và giảm mức độ vi-rút nhân bản bằng thuốc kháng vi-rút như aciclovir.
◊ Liệu pháp kháng vi-rút có thể làm giảm mức độ nghiêm trọng của đau dây thần kinh hậu zona. Liệu pháp kháng vi-rút sớm đặc biệt quan trọng đối với bệnh zona ở mắt và bệnh zona ở người bị suy giảm miễn dịch.
Thông tin cơ bản
Định nghĩa
Herpes zoster (HZ), gây ra do tái hoạt hóa vi-rút varicella-zoster (VZV) mắc phải trong khi nhiễm varicella nguyên phát, có biểu hiện đặc trưng là đau khoanh da và phát ban sần.[1] Cơn đau thường xuất hiện trước phát ban vài ngày và có thể dai dẳng trong vài tháng sau khi phát ban đã khỏi hẳn. Phát ban thường biểu hiện ở một khoanh da và thường tự khỏi trong vòng 4 đến 5 tuần. Biến chứng thường gặp là đau hậu zona.[2]
Dịch tễ học
Tỷ lệ mắc mới herpes zoster (HZ) hàng năm tại Anh Quốc đã được ước tính là 3,4 ca bệnh trên 1000 đối tượng.[4] Có bằng chứng rõ ràng cho thấy rằng tỷ lệ mắc mới thay đổi theo độ tuổi, từ <2 ca bệnh trên 1000 đối tượng <50 tuổi đến 11 ca bệnh trên 1000 đối tượng >80 tuổi. Tỷ lệ mắc mới herpes zoster ở Hà Lan (3,4/1000) có vẻ tương tự như tỷ lệ mắc mới ở Anh Quốc.[5] Tại Ý, tỷ lệ mắc mới hàng năm ở người >14 tuổi đã được ước tính là 1,4 ca bệnh trên 1000 đối tượng, và ở Tây Ban Nha, tỷ lệ mắc mới cao hơn và được ước tính là 8,3 ca bệnh trên 1000 đối tượng.[6] [7] Đa số các ca bệnh tại Tây Ban Nha (90%) xảy ra ở trẻ em <15 tuổi.
Tại Hoa Kỳ, trên 90% người lớn đã có bằng chứng nhiễm vi-rút varicella-zoster (VZN) trong huyết thanh và do đó có nguy cơ mắc bệnh.[8] Tỷ lệ mắc mới tại Hoa Kỳ là từ 1,2 đến 3,4 ca bệnh trên 1000 người-năm ở những người có sức đề kháng bình thường, cho kết quả là 300.000 đến 500.000 ca bệnh HZ hàng năm. Tỷ lệ mắc mới tăng theo độ tuổi đến 3,9 đến 11,8 ca bệnh trên 1000 người-năm ở những người >65 tuổi.[9] [10] Tỷ lệ mắc mới cũng cao ở những người bị ức chế miễn dịch; ví dụ như những người nhiễm HIV hoặc bị bệnh ác tính, và những người đang nhận hóa trị liệu hoặc điều trị bằng corticosteroid.[11] [12] HZ không có sự biến đổi theo mùa và dường như không có sự khác biệt về tỷ lệ mắc mới trên toàn thế giới. Không có sự khác biệt về tỷ lệ lưu hành bệnh theo giới tính, nhưng những người da đen ít có khả năng bị nhiễm HZ hơn so với các dân tộc khác.[13] Có bằng chứng cho thấy tiếp xúc nhiều hơn với trẻ em sẽ mang lại sự miễn dịch với HZ.[14]
Bệnh căn học
Herpes zoster (HZ) xuất phát từ việc tái hoạt hóa vi-rút varicella-zoster (VZV) tiềm ẩn từ hạch rễ lưng tủy sống hoặc hạch dây thần kinh sọ não, biểu hiện kể từ lần nhiễm vi-rút nguyên phát. VZV là vi-rút herpes ADN sợi kép, lây lan từ việc tiếp xúc trực tiếp giữa người với người với một cá thể bị nhiễm vi-rút hoặc với chỗ tổn thương và từ giọt nước bọt trong không khí. Nhiễm vi-rút tiềm ẩn, sau nhiễm vi-rút nguyên phát, hình thành bằng cách lẩn tránh hệ miễn dịch qua việc giảm số lượng gen biểu hiện và giảm điều hòa biểu hiện của kháng nguyên nhóm phức hợp tương thích mô chính I trên bề mặt tế bào nhiễm bệnh.[15] HZ và ‘thủy đậu’ hay varicella đều do cùng một loại vi-rút gây ra, tuy nhiên varicella thường xuất hiện sau nhiễm vi-rút ban đầu và gây ra phát ban toàn thân, trong khi HZ xảy ra sau khi tái hoạt hóa nhiễm vi-rút trước đó và có xu hướng khu trú theo phân bố dây thần kinh cụ thể.
Sinh lý bệnh học
Sau khi nhiễm vi-rút varicella-zoster (VZV) nguyên phát, vi-rút nằm tiềm ẩn ở hạch rễ lưng tủy sống và hạch dây thần kinh sọ não. Ở những người có sức đề kháng bình thường, nhiễm vi-rút thường ảnh hưởng tới một khoanh da cụ thể, và hiếm khi ảnh hưởng tới nhiều khoanh da. Tuy nhiên, ở những người bị suy giảm miễn dịch, nhiễm vi-rút thường ảnh hưởng tới nhiều khoanh da. Suy giảm khả năng miễn dịch qua trung gian tế bào tùy theo từng loại vi-rút do HIV, bệnh ác tính, hóa trị liệu hoặc sử dụng thường xuyên corticosteroid dẫn đến tái hoạt hóa nhiễm vi-rút, mà lây lan từ hạch đến mô thần kinh của đoạn bị ảnh hưởng và khoanh da tương ứng.[1] Tái hoạt hóa nhiễm vi-rút dẫn đến viêm hạch: tình trạng viêm và phá hủy nơron và các tế bào hỗ trợ. Vi-rút cũng được đưa xuống theo các sợi trục thần kinh đến các vùng da được phân bố bởi hạch bị ảnh hưởng, gây ra tình trạng viêm khu trú.
Nhiễm vi-rút được đặc trưng bởi giai đoạn tiền triệu, có biểu hiện đau rát trong 2 đến 3 ngày, sau đó là nổi phát ban rộp nước trong quá trình phân bổ hạch nhiễm bệnh ở khoanh da. Bất kỳ khoanh da nào cũng có thể bị ảnh hưởng; tuy nhiên, các khoanh da thường bị ảnh hưởng nhất là T1 đến L2.[15] Mặc dù các nơron cảm giác thường bị ảnh hưởng nhất, ở 5% đến 15% bệnh nhân, các nơron vận động cũng bị ảnh hưởng.[3]
Phòng ngừa
Ngăn ngừa sơ cấp
Zostavax®, một chế phẩm đông khô hoặc sấy lạnh của chủng vi-rút varicella-zoster (VZV) sống, được giảm độc lực Oka/Merck, là vắc-xin đầu tiên được phê duyệt để’ sử dụng ở người lớn có độ tuổi >50 để’ phòng ngừa herpes zoster (HZ) và đau dây thần kinh hậu zona liên quan đến herpes zoster.[19] [20] [21] [22] [23] Vắc-xin được cho dùng dưới dạng một liều đơn tiêm dưới da và có thể giảm 51% ca bệnh HZ, 67% ca bệnh đau dây thần kinh hậu zona và 61% tổng gánh nặng bệnh tật.[24] Vì là vắc-xin sống, nên vắc-xin này bị chống chỉ định ở những người bị ức chế miễn dịch nghiêm trọng, phụ nữ mang thai hoặc trẻ em. Vắc-xin này đã được chứng minh là làm giảm gánh nặng do ảnh hưởng của bệnh zona đến các hoạt động sinh hoạt hàng ngày ở những người được tiêm vắc-xin, và những người được tiêm vắc-xin nhưng sau đó nhiễm vi-rút HZ.[25] Điều quan trọng là vắc-xin Zostavax® kém hiệu quả hơn ở người cao tuổi, và hiệu lực của vắc-xin giảm dần đến hết sau khoảng 10 năm.[26]
Vào năm 2017, một loại vắc-xin HZ mới, Shingrix®, cũng đã được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt cho người lớn >50 tuổi. Shingrix® là vắc-xin tiểu đơn vị tái tổ hợp, chứa glycoprotein E của VZV và hệ thống bổ trợ AS01B. Vắc-xin mới đòi hỏi tiêm 2 liều trong bắp cách nhau 2 đến 6 tháng, và có hiệu lực cao hơn đáng kể so với Zostavax®, làm giảm 97% ca bệnh HZ.[27] Quan trọng hơn là, Shingrix® có hiệu quả tương đương ở các bệnh nhân lớn tuổi, và hiệu quả của vắc-xin này chỉ giảm nhẹ sau 4 năm.[28] Tuy nhiên, dữ liệu về hiệu lực dài hạn của đợt 2 liều vẫn chưa rõ. Hiệu lực của liều đơn cũng chưa xác định được, nhưng các nghiên cứu ban đầu cho thấy liều đơn không tạo ra đáp ứng miễn dịch mạnh mẽ.[29] Do đó, các bác sĩ cần phải cố gắng đảm bảo bệnh nhân nhận được cả hai liều.
Shingrix® gây ra nhiều phản ứng tại vị trí tiêm hơn so với Zostavax®. Các phản ứng toàn thân Cấp 3 đối với vắc-xin, được xác định là các triệu chứng ngăn cản các hoạt động thông thường hàng ngày, cũng xảy ra thường xuyên hơn sau liều thứ hai so với sau liều đầu tiên.[27] Shingrix® đã được chứng minh là an toàn và sinh miễn dịch ở những bệnh nhân trước đó đã được tiêm vắc-xin Zostavax®.[30] Ngoài ra, có thể dùng đồng thời Shingrix® với vắc-xin cúm mà không ảnh hưởng đến đáp ứng miễn dịch hoặc không phát sinh các vấn đề về an toàn.[31]
Sau khi được FDA phê duyệt, Ủy ban Tư vấn về Thực hành Tiêm chủng (ACIP) của Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh đã khuyến nghị sử dụng Shingrix® thay cho Zostavax® để ngăn ngừa herpes zoster và đau dây thần kinh hậu zona ở những người >50 tuổi.[32]Điều này thể hiện việc giảm độ tuổi tiêm vắc-xin khuyến nghị từ >60 tuổi. ACIP cũng khuyến nghị rằng tất cả bệnh nhân trước đó đã được tiêm vắc-xin Zostavax® nhận Shingrix® ít nhất 2 tháng sau khi tiêm vắc-xin lần đầu. Mặc dù theo lý thuyết thì Shingrix® sẽ an toàn ở những bệnh nhân suy giảm miễn dịch, ACIP vẫn chưa đưa ra các khuyến nghị về nhóm này. Họ đợi có thêm dữ liệu từ nhà sản xuất. ACIP khuyến nghị rằng có thể sử dụng Zostavax® cho những người >60 tuổi (nhưng Shingrix® được ưa dùng hơn).[33] Shingrix® cũng đã được Ủy ban Quản lý Dược phẩm Sử dụng ở Người của Cơ quan Dược phẩm Châu Âu cấp giấy phép lưu hành sản phẩm vào năm 2018.
Ngăn ngừa thứ cấp
Bệnh nhân có thể truyền virus qua dịch từ chỗ tổn thương đến những người chưa có tiền sử bị thủy đậu; do đó, cần tránh tiếp xúc cơ thể trực tiếp. Che tổn thương ở vùng thường không được áo quần che cũng có thể làm giảm lây nhiễm. Những người bị suy giảm miễn dịch có thể lây truyền vi-rút từ tổn thương và từ đường hô hấp.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một cụ ông 77 tuổi báo cáo tiền sử đau rát và đau nhức trong 5 ngày ở ngực phải. Sau đó là nổi ban đỏ và ban sần ở vùng đau nhức này, kèm theo đau đầu và tình trạng khó chịu. Phát ban chuyển sang mọc các chùm mụn nước trong suốt trong 3 đến 5 ngày, tiến triển qua các giai đoạn hình thành mụn mủ, loét và đóng vảy.
Tiền sử ca bệnh #2
Một cụ bà 65 tuổi có biểu hiện đau đầu nói chung và đau rát ở vùng thái dương bên trái. Tám ngày sau khi khởi phát cơn đau đã ghi nhận một vài tổn thương mặt. Vào lần khám lâm sàng, bà đã hết sốt. Xuất hiện vảy mềm trên ban đỏ ở vùng da đầu bên trán trái. Ba vảy tương tự nhỏ hơn xuất hiện ở thái dương trái và má.
Các bài trình bày khác
Bệnh nhân có thể bị đau và nổi phát ban một bên mà không vượt qua đường giữa cơ thể. Ở hầu hết mọi người, nhiễm vi-rút chỉ ảnh hưởng một khoanh da. Nhiễm vi-rút ở nhiều khoanh da không tiếp giáp rất hiếm gặp ở những người có sức đề kháng bình thường nhưng có xảy ra ở những người bị ức chế miễn dịch.[3] Sự xuất hiện một vài tổn thương da bên ngoài khoanh da ban đầu hoặc liền kề không phải là trường hợp bất thường ở những người có sức đề kháng bình thường. Khoảng 20% bệnh nhân có triệu chứng toàn thân bao gồm sốt, có tình trạng khó chịu toàn thân và đau đầu.[3] Bệnh thường được chữa lành sau 2 đến 4 tuần và thường để lại sẹo và hình thành sắc tố vĩnh viễn ở vùng bị ảnh hưởng.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán thường được thực hiện lâm sàng, không yêu cầu xét nghiệm hoặc nuôi cấy.
Các dấu hiệu và triệu chứng
Biểu hiện điển hình cho thấy đau khoanh da, sau đó là phát ban ở vùng bị ảnh hưởng. Khoảng 70% đến 80%bệnh nhân bị nhiễm herpes zoster (HZ) có biểu hiện đau khoanh da nơi tổn thương da xuất hiện sau đó.[15] Cơn đau thường kéo dài 2 đến 3 ngày trước khi nổi phát ban ở khoanh da bị ảnh hưởng. Tuy nhiên, một số bệnh nhân đã có biểu hiện đau trong khoảng 1 tuần trước khi bị nổi phát ban.[3] Cơn đau này có thể là liên tục hoặc từng cơn và thường được mô tả là đau rát, đau nhói hoặc đau thúc. Mức độ nghiêm trọng khác nhau, và cơn đau có thể nghiêm trọng đến mức ảnh hưởng đến giấc ngủ và chất lượng cuộc sống.[34] Phát ban có biểu hiện đầu tiên là ban đỏ, với bề mặt nổi đốm, và sau đó nhanh chóng xuất hiện mụn nước trong vòng 1 đến 2 ngày, kéo dài trong 3 đến 4 ngày. Tổn thương có khuynh hướng chụm lại dọc các nhánh dây thần kinh cảm giác trên da. Mọc mụn nước bắt đầu trong vòng 1 tuần kể từ khi khởi phát phát ban, tiếp đến là loét và đóng vảy ở tổn thương 3 đến 5 ngày sau đó.
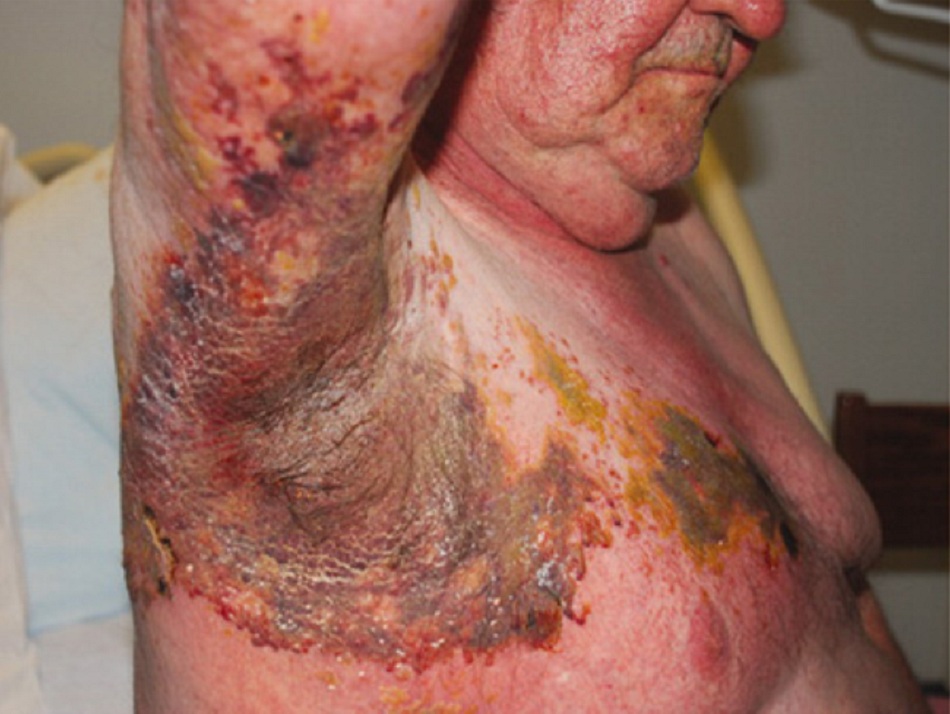
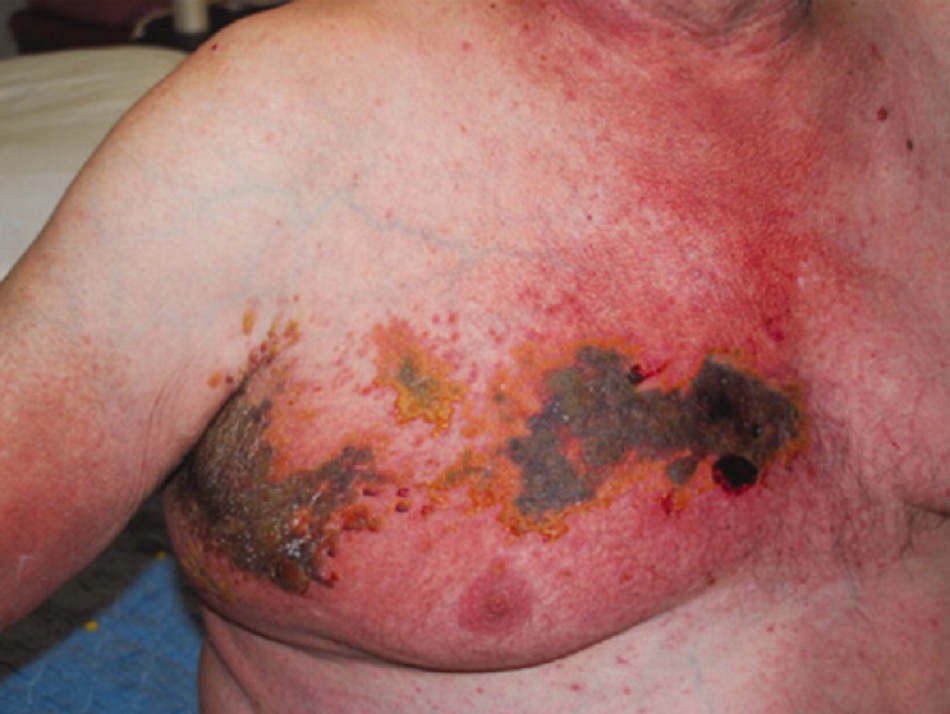
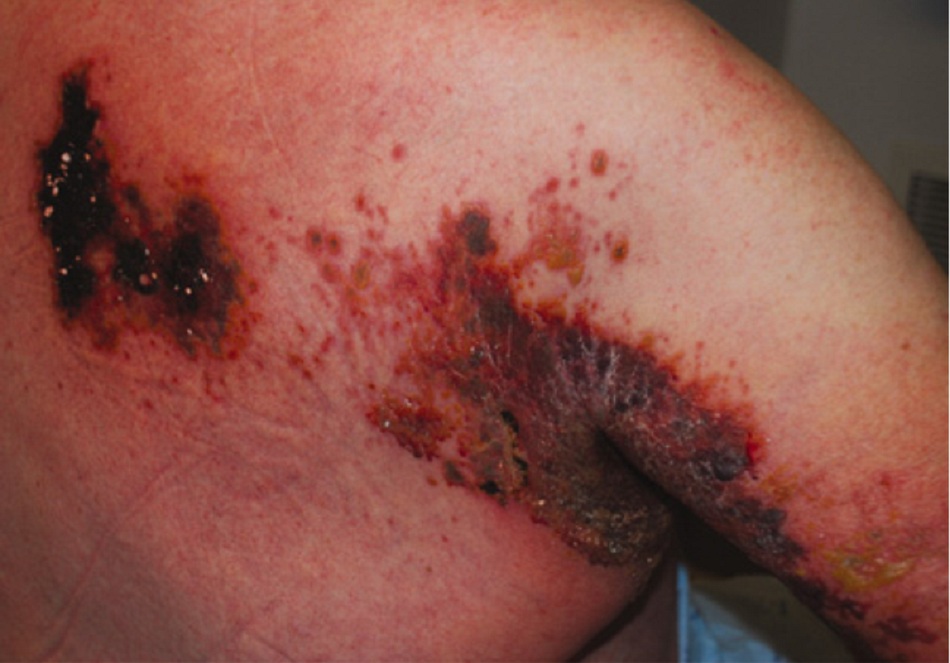
Khoảng 20% bệnh nhân có các triệu chứng toàn thân như sốt, đau đầu, có tình trạng khó chịu hoặc mệt mỏi.[3] Hiếm khi bệnh nhân bị đau mà không có phát ban (đau theo hoàn tiết da nhưng không có tổn thương da).[35]
Các xét nghiệm chẩn đoán
Phản ứng chuỗi polymerase (PCR) là xét nghiệm nhạy và đặc hiệu nhất để xác định ADN của vi-rút varicella-zoster (VZV), nhưng lại tốn kém. Phân tích hóa mô miễn dịch của thủ thuật cạo da là xét nghiệm rất có giá trị và ít tốn kém hơn, với độ nhạy 90% và độ đặc hiệu 95%. Nuôi cấy vi-rút cũng rất đặc hiệu nhưng có độ nhạy rất thấp do vi-rút dễ biến đổi hoặc dễ bị phá hủy.[3] [15] Trong hầu hết các ca bệnh, herpes zoster có thể và cần phải được chẩn đoán qua bệnh sử và khám lâm sàng. Có thể cần đến xác nhận chẩn đoán qua xét nghiệm trong phòng thí nghiệm để phân biệt zona ở bộ phận sinh dục với nhiễm herpes simplex, hoặc để chẩn đoán đau do HZ mà không có tổn thương da (đau theo hoàn tiết da nhưng không có tổn thương da).
Các yếu tố nguy cơ
Thường gặp
>50 tuổi
- Tỷ lệ mắc mới tăng ở những người từ 50 tuổi trở lên.[9]
HIV
- Tỷ lệ mắc mới herpes zoster (HZ) ở bệnh nhân nhiễm HIV cao hơn tới 15 lần so với những người không bị nhiễm HIV.[11] [12] [16]
Dùng corticosteroid thường xuyên
- Dùng corticosteroid thường xuyên dẫn đến sự ức chế miễn dịch, làm tăng nguy cơ mắc bệnh.[17]
Hóa trị liệu
- Các loại thuốc này gây ức chế miễn dịch và do đó làm tăng nguy cơ mắc bệnh.
Bệnh ác tính
- Các bệnh ác tính làm tăng sinh lympho nói riêng gây ức chế miễn dịch, do đó làm tăng nguy cơ mắc bệnh.[18]
Không thường gặp
Người da trắng
- Một nghiên cứu cho thấy người da đen ít có khả năng bị HZ hơn nhiều so với người da trắng (tỷ suất chênh là 0,25).[13]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ bao gồm: >50 tuổi, dương tính với HIV, sử dụng corticosteroid thường xuyên, hóa trị liệu, bệnh ác tính.
Đau khu trú ở một khoanh da (thường gặp)
- Cơn đau khu trú, đau nóng rát, đau nhức nhối, ngứa, hoặc đau nhói dây thần kinh và có mức độ từ nhẹ đến nặng.
- Cơn đau khu trú ở khoanh da bị ảnh hưởng, có thể xuất hiện trước phát ban từ nhiều ngày đến nhiều tuần.
- Hạch thường bị ảnh hưởng nhất là ở dây thần kinh ngực và dây thần kinh sinh ba.
Ngứa (thường gặp)
- Có thể xuất hiện ở khoanh da bị ảnh hưởng.
Phát ban (thường gặp)
- Bệnh nhân nổi ban đỏ sần, sau đó mọc các mụn nước trong suốt. Nổi phát ban ở các đoạn được hạch cảm giác bị ảnh hưởng phân bố dây thần kinh, nhưng không vượt qua đường giữa cơ thể. Cuối cùng, mụn nước sinh mủ và hình thành vảy.
Viêm loét giác mạc (thường gặp)
- Nếu dây thần kinh sinh ba bị ảnh hưởng, phát ban có thể gây loét màng sừng. Bệnh nhân bị đau ở mắt bị ảnh hưởng và giảm thị lực.
Các yếu tố chẩn đoán khác
Sốt (không thường gặp)
- Có thể ở cấp độ thấp. Hiếm khi tăng cao nhiệt độ.
Đau đầu (không thường gặp)
- Khoảng 20% bệnh nhân có các triệu chứng toàn thân.[3]
Khó chịu (không thường gặp)
- Khoảng 20% bệnh nhân có các triệu chứng toàn thân.[3]
Mệt mỏi (không thường gặp)
- Khoảng 20% bệnh nhân có các triệu chứng toàn thân.[3]
Đau nhưng không nổi phát ban (không thường gặp)
- Bệnh nhân có thể bị đau zona điển hình (cấp tính, mạn tính, hoặc cả hai) và không hề bị nổi phát ban, hội chứng gọi là đau theo hoàn tiết da nhưng không có tổn thương.[35]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Chẩn đoán lâm sàng • Thường không đòi hỏi xét nghiệm hoặc nuôi cấy. | Thường có biểu hiện đảu khoanh da, sau đó là nổi phát ban ở vùng bị ảnh hưởng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Phản ứng khuếch đại chuỗi gien (PCR ) • Phát hiện ADN trong dịch và mô. Đây là phương pháp nhạy và đặc hiệu nhất.[36] • Các mẫu bệnh phẩm từ tổn thương rất hữu ích trong việc phân biệt với nhiễm vi-rút herpes simplex. • Có thể sử dụng xét nghiệm PCR để chẩn đoán khi không có phát ban (đau theo hoàn tiết da nhưng không có tổn thương da) • Zona lan tỏa ở những người bị suy giảm miễn dịch được chẩn đoán bằng PCR với bệnh phẩm máu và tổn thương da. | Dương tính với ADN của varicella |
| Hóa mô miễn dịch • Bằng cách sử dụng kỹ thuật Tzanck cải tiến, các tế bào được cạo từ nền tổn thương với lưỡi dao mổ hoặc cạnh vát của cây kim lưỡi lớn, sau đó được phết lên lam kính, và được nhuộm kháng thể đơn dòng liên hợp với fluorescein để phát hiện glycoprotein của vi-rút. Phương pháp này nhạy hơn nuôi cấy vi-rút.[37] [38] | Kết quả nhuộm dương tính với vi-rút varicella |
| Nuôi cấy dịch bọng nước • Khôi phục vi-rút tùy thuộc vào giai đoạn tổn thương và chất lượng của mẫu bệnh phẩm. Phương pháp này có độ nhạy thấp hơn miễn dịch huỳnh quang do vi-rút dễ biến đổi.[1] | Dương tính với vi-rút varicella trong mẫu nuôi cấy |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm da tiếp xúc | • Có biểu hiện là phát ban khu trú hoặc kích ứng da do tiếp xúc với chất lạ. Đau và phát ban thường xảy ra đồng thời. | • Triệu chứng thường tự khỏi khi loại bỏ nguy cơ phơi nhiễm với tác nhân kích ứng. |
| Vi-rút Herpes simplex | • Mụn nước mọc thành đám trên nền ban đỏ không theo khoanh da, thường xảy ra sau khi bị ngứa và đau. Tổn thương miệng và bộ phận sinh dục thường gặp nhất. | • Thực hiện PCR từ mẫu bệnh phẩm tổn thương. |
| Viêm túi mật | • Đau ở hạ sườn phải, kèm theo buồn nôn, nôn mửa và sốt. Kết quả khám cho thấy bệnh nhân có thể có dấu hiệu Murphy. | • Bệnh nhân có thể tăng phosphatase kiềm, bilirubin, protein phản ứng C và lượng bạch cầu (WBC). Siêu âm hoặc chụp CT có thể cho thấy tắc ống mật, sỏi mật và viêm túi mật. |
| Viêm loét giác mạc | • Các triệu chứng tùy thuộc vào nguyên nhân gây bệnh. Đau và tấy đỏ ở mắt bên bệnh, kèm theo thay đổi thị lực tùy thuộc vào vị trí loét. Một số người có triệu chứng thoát mủ. Điểm đặc trưng phân biệt herpes zoster (HZ) với các nguyên nhân gây bệnh khác là triệu chứng nổi phát ban ở vùng da bị ảnh hưởng. | • Nhuộm huỳnh quang sẽ cho thấy sự xuất hiện của vết loét tỏa nhánh nếu nguyên nhân gây bệnh là vi-rút herpes simplex và không liên quan đến HZ. • Kiểm tra mắt bằng đèn khe sẽ chỉ ra các nguyên nhân khác gây ra viêm loét giác mạc như dị vật. |
| Bệnh glôcôm góc đóng cấp tính | • Có biểu hiện đau quanh hốc mắt, mờ mắt và đau đầu. Tuy nhiên, không nổi các nốt phát ban kèm theo ở vùng khoanh da được phân bố gần mắt. | • Đo nhãn áp cho thấy tăng áp lực nội nhãn (>20 mmHg), là dấu hiệu chẩn đoán tăng nhãn áp. |
| Đau dây thần kinh sinh ba | • Đau dữ dội, đau nhói, đau như điện giật ở các vùng mặt được chi phối bởi dây thần kinh sinh ba. Bệnh nhân có thể xác định vị trí vùng khởi phát đau. Bệnh nhân không nổi phát ban. | • Không có xét nghiệm đặc hiệu giúp chẩn đoán phân biệt. |
| Viêm ruột thừa, cấp tính | • Thường đau ở hố chậu phải. Ngoài ra còn có triệu chứng buồn nôn, nôn mửa, và đôi khi có các dấu hiệu tắc ruột, mà không có ở những bệnh nhân bị nhiễm HZ. Không có phát ban kèm theo những triệu chứng này. | • Trong công thức máu, chỉ số WBC thường tăng. Chụp CT sẽ cho thấy tình trạng viêm ruột thừa. |
| Sỏi thận | • Bị đau bụng nặng và không thể nằm yên. Các triệu chứng khác bao gồm tiểu tiện nhiều lần, tiểu máu và tiểu buốt. Đau hông lưng khi thăm khám. Các triệu chứng này không xuất hiện cùng với phát ban. | • Chụp X-quang thận, niệu quản và bàng quang sẽ chỉ ra vị trí sỏi thận. |
Điều trị
Cách tiếp cận điều trị từng bước
Nhiễm vi-rút thường tự khỏi; tuy nhiên, nên cân nhắc dùng thuốc kháng vi-rút cho bệnh nhân, đặc biệt là những bệnh nhân có tình trạng bệnh nặng, >50 tuổi và/hoặc bị suy giảm miễn dịch. Mục tiêu của điều trị là giảm quá trình nhân đôi vi-rút, kiểm soát cơn đau và giảm đau dây thần kinh hậu zona. Điều trị nhiễm vi-rút herpes zoster (HZ) trong khi mang thai cũng giống như điều trị đối với bất kỳ bệnh nhân nhiễm HZ nào khác. Trong số tất cả các thuốc kháng virus, acyclovir đã được nghiên cứu rộng rãi nhất ở phụ nữ mang thai và là phương pháp điều trị thường dùng nhất.
Giảm quá trình nhân đôi của vi-rút
Các thuốc kháng vi-rút được sử dụng để làm giảm quá trình nhân lên của vi-rút ở các bệnh nhân, đặc biệt là những bệnh nhân nặng, >50 tuổi, bị suy giảm miễn dịch và/hoặc có bằng chứng liên quan đến dây thần kinh sinh ba. Dùng thuốc sẽ giúp rút ngắn thời gian lây lan virus, ngăn chặn sự hình thành tổn thương mới, ngăn ngừa các biến chứng mắt và giảm mức độ nghiêm trọng của cơn đau.[39] [40] [41] [42] [43] Thường điều trị bằng thuốc uống kháng vi-rút như aciclovir, famciclovir, và valaciclovir, và hiệu quả nhất khi được bắt đầu trong vòng 72 giờ sau khi khởi phát phát ban. Dùng aciclovir qua đường tĩnh mạch ở những bệnh nhân không thể dung nạp thuốc uống. Thuốc kháng vi-rút bôi trên da không được khuyến nghị.
Các nghiên cứu so sánh hiệu quả tác dụng trên da và giảm cơn đau giữa famciclovir và valaciclovir cho thấy không có sự khác biệt.[42] [44] Các thử nghiệm chất lượng cao đã chỉ ra rằng famciclovir và valaciclovir ưu việt hơn aciclovir trong việc giảm nguy cơ đau kéo dài.[45]
Một số kết quả phân tích tổng hợp các thử nghiệm ngẫu nhiên, có đối chứng đã phát hiện ra rằng điều trị bệnh nhân HZ bằng liệu pháp kháng vi-rút làm giảm thời gian hoặc tỷ lệ có cơn đau kéo dài.[41] [44] [46] [47] [48] [49] [50] Tuy nhiên, các phân tích khác lại cho kết quả trái ngược.[51] [52] [53] Famciclovir, valaciclovir, và aciclovir đã được chứng minh là ưu việt hơn so với giả dược trong việc giảm thời gian cho tới khi cơn đau chấm dứt.[41] [47] [54] [55] Tuy nhiên, tác dụng của aciclovir đối với cơn đau mạn tính ít rõ ràng hơn trong các thử nghiệm lâm sàng khác.[56] [52]
Bệnh nhân bị suy giảm miễn dịch
Nhiễm vi-rút HZ thường gặp hơn và thường phức tạp hơn ở những bệnh nhân bị suy giảm miễn dịch. Mục tiêu chính của điều trị ở những bệnh nhân này là làm giảm tỷ lệ lây lan vi-rút trên da và nội tạng mà có thể dẫn đến các biến chứng đe dọa tính mạng. Do đó, khuyến nghị đối với bệnh nhân bị suy giảm miễn dịch là cần phải nhận ngay liệu pháp kháng vi-rút trong vòng 1 tuần sau khi khởi phát phát ban hoặc bất kỳ lúc nào trước khi đóng vảy toàn bộ tổn thương. Điều trị khu trú tổn thương bằng valaciclovir, famciclovir, hoặc aciclovir dùng đường uống, kèm theo dõi chặt chẽ bệnh nhân ngoại trú. Duy trì liệu pháp aciclovir truyền tĩnh mạch cho bệnh nhân bị nhiễm vi-rút varicella zoster đã lây lan, ảnh hưởng đến mắt, ức chế miễn dịch rất nặng hoặc không thể uống thuốc.
Điều trị giảm đau
Đối với tất cả các bệnh nhân, thuốc giảm đau có tác dụng làm giảm cơn đau ở giai đoạn cấp tính cũng như đau dây thần kinh hậu zona, và loại thuốc được cho dùng sẽ tùy thuộc vào mức độ nghiêm trọng của cơn đau. Đối với cơn đau nhẹ, thuốc giảm đau như paracetamol và ibuprofen là phù hợp. Đối với cơn đau nặng, có thể cho dùng thuốc giảm đau nhóm opioid. Lidocaine bôi trên da và các thuốc phong bế thần kinh cũng đã được báo cáo là có hiệu quả.[57] [58] [59] Cũng có thể dùng kem dưỡng chứa calamine cho các tổn thương hở để giảm đau và ngứa.
Đau thần kinh hậu zona
Biến chứng thường gặp nhất, đáng ngờ nếu cơn đau dai dẳng >30 ngày sau khi khởi phát phát ban hoặc lành da. Cơn đau thường biểu hiện với cảm giác nóng rát hoặc ngứa. Mức độ nghiêm trọng thay đổi từ nhẹ đến mức gây suy nhược cơ thể.[2] Bệnh nhân từ 50 tuổi trở lên tăng nguy cơ mắc biến chứng và đau nặng.[60]Thường tự khỏi trong vòng 6 tháng; tuy nhiên, bệnh nhân trên 70 tuổi có nguy cơ có thời gian đau kéo dài cao hơn.
Mục đích chủ yếu của điều trị là kiểm soát cơn đau. Điều trị những bệnh nhân bị đau từ nhẹ đến trung bình bằng thuốc kháng viêm không steroid hoặc paracetamol, dùng một mình hoặc kết hợp với thuốc giảm đau nhóm opioid yếu.[61] [62] [63] [64] [65] Capsaicin bôi trên da cũng đã được chứng minh là có tác dụng giảm đau.[66] [67] [68] [69] Cần điều trị cho bệnh nhân bị đau vừa đến đau nặng bằng thuốc giảm đau nhóm opioid mạnh. Nếu bệnh nhân không đáp ứng với thuốc giảm đau nhóm opioid, bệnh nhân cũng cần được cho dùng thuốc chống trầm cảm ba vòng như amitriptyline,[70] hoặc thuốc chống co giật như gabapentin hoặc pregabalin.[71] [72] [73] Phân tích tổng hợp cho thấy không có sự khác biệt về tác dụng giảm đau giữa thuốc chống trầm cảm gabapentin và thuốc chống trầm cảm ba vòng.[74] Đối với những người không dung nạp opioid, dùng một loại thuốc hoặc kết hợp các loại thuốc chống co giật, thuốc chống trầm cảm ba vòng hoặc corticosteroid là biện pháp phù hợp.
Không có hướng dẫn tiêu chuẩn về thuốc dùng để điều trị ban đầu.[75] Các biện pháp điều trị có thể được dùng một mình hoặc kết hợp tùy thuộc vào mức độ nghiêm trọng của cơn đau và sự đáp ứng với biện pháp điều trị.
Ảnh hưởng đến mắt
Điều trị bao gồm việc sử dụng các thuốc kháng vi-rút như aciclovir, famciclovir, hoặc valaciclovir trong 7 đến 10 ngày, tốt nhất là bắt đầu trong vòng 72 giờ sau khi khởi phát phát ban. Tiêm tĩnh mạch aciclovir khi cần để điều trị viêm võng mạc. Các thuốc uống kháng vi-rút chữa khỏi bệnh cấp tính và ức chế tái phát muộn tình trạng viêm.[43] [76] Các điều trị khác bao gồm thuốc giảm đau, thuốc mỡ kháng sinh tra mắt để bảo vệ bề mặt nhãn cầu và corticosteroid bôi trên da. Cần giới thiệu ngay đến bác sĩ chuyên khoa mắt đối với tất cả các bệnh nhân có biểu hiện bệnh ở mắt. Bắt đầu điều trị kháng vi-rút ngay khi có thể và trước khi giới thiệu.[3]
Điều trị tình trạng mạn tính bao gồm :[3]
- Thuốc nhỏ mắt hoặc gel nhỏ mắt nhân tạo không chứa chất bảo quản, có tác dụng bôi trơn
- Thuốc mỡ kháng sinh
- Khâu dính mi ngang để bảo vệ giác mạc (thường giảm cảm giác/gây tê do tổn thương nơron) khỏi bị phá vỡ
- Kính áp tròng mềm trị liệu đeo liên tục và thuốc kháng sinh nhỏ mắt
- Corticosteroid bôi trên da và thuốc kháng sinh điều trị bệnh viêm (viêm mống mắt, viêm thượng củng mạc, viêm củng mạc và viêm giác mạc miễn dịch)
- Giãn đồng tử cho viêm mống mắt
- Liệu pháp cho bệnh tăng nhãn áp nếu cần
- Điều trị bằng phẫu thuật khi cần: ví dụ như cấy ghép màng ối, chất kết dính mô để dán kín vết loét, ghép giác mạc nhân tạo và tạo hình vùng bè để điều trị bệnh tăng nhãn áp.
Điều trị đau mạn tính thường tương tự như điều trị đau dây thần kinh hậu zona.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Các triệu chứng cấp tính: có sức đề kháng bình thường | 1 | Liệu pháp kháng sinh đường uống |
| Thêm | Thuốc giảm đau đơn thuần ± kem dưỡng chứa calamine |
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| Thêm | Giới thiệu ngay đến bác sĩ chuyên khoa mắt |
| 1 | Liệu pháp kháng sinh đường uống |
| Thêm | Thuốc giảm đau đơn thuần ± kem dưỡng chứa calamine |
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| 2 | Truyền tĩnh mạch aciclovir |
| Thêm | Thuốc giảm đau đơn thuần ± kem dưỡng chứa calamine |
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| 1 | Truyền tĩnh mạch aciclovir |
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| Tiếp diễn (tóm tắt) | ||
| 1 | Paracetamol hoặc NSAID |
| Bổ sung | Thuốc giảm đau nhóm opioid yếu |
| 2 | Capsaicin đường tại chỗ |
| 1 | Opioid mạnh, amitriptyline, hoặc thuốc chống co giật |
Các lựa chọn điều trị
| Cấp tính | ||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Các triệu chứng cấp tính: có sức đề kháng bình thường | 1 | Liệu pháp kháng sinh đường uống |
| » Thuốc kháng vi-rút làm rút ngắn thời gian lây lan vi-rút, ngăn chặn sự hình thành tổn thương mới và giảm mức độ nghiêm trọng của cơn đau. Thường điều trị bằng thuốc uống kháng vi-rút như aciclovir, famciclovir và valaciclovir. Bắt đầu trong vòng 48 giờ đến 72 giờ sau khi khởi phát phát ban và cho dùng trong 7 ngày (tối đa 10 ngày ở bệnh nhân có biểu hiện bệnh ở mắt). Các thử nghiệm chất lượng cao đã chỉ ra rằng famciclovir và valacyclovir ưu việt hơn acyclovir trong việc giảm nguy cơ đau kéo dài.[45] Các lựa chọn sơ cấp » Famciclovir: 500 mg uống mỗi 8 giờ trong 7 ngày HOẶC Các lựa chọn sơ cấp » Valaciclovir: 1000 mg dùng đường uống mỗi 8 giờ x 7 ngày HOẶC Các lựa chọn thứ cấp » Aciclovir: 800 mg dùng đường uống năm lần mỗi ngày x 7-10 ngày; 10 mg/kg tiêm tĩnh mạch mỗi 8 giờ x 7 ngày | ||
| Thêm | Thuốc giảm đau đơn thuần ± kem dưỡng chứa calamine |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày HOẶC Các lựa chọn sơ cấp » Ibuprofen: 200-400 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 2400 mg/ngày HOẶC Các lựa chọn thứ cấp» Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày -hoặc- » Ibuprofen: 200-400 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 2400 mg/ngày –VÀ– » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần HOẶC Các lựa chọn thứ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần –VÀ– » lidocaine tại chỗ: (Thuốc mỡ 5%) bôi vào (các) vùng bị ảnh hưởng hai đến ba lần hàng ngày khi cần -hoặc- » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| Thêm | Giới thiệu ngay đến bác sĩ chuyên khoa mắt |
| » Cần giới thiệu ngay đến bác sĩ chuyên khoa mắt cho tất cả các bệnh nhân có biểu hiện bệnh ở mắt.[3] » Điều trị bao gồm việc sử dụng các thuốc kháng vi- rút như aciclovir, famciclovir, hoặc valaciclovir trong 7 đến 10 ngày, tốt nhất là bắt đầu trong vòng 72 giờ sau khi khởi phát phát ban. Tiêm tĩnh mạch aciclovir khi cần để điều trị viêm võng mạc. Các thuốc uống kháng vi-rút chữa khỏi bệnh cấp tính và ức chế tái phát muộn tình trạng viêm.[43] [76] Các điều trị khác bao gồm thuốc giảm đau, thuốc mỡ kháng sinh tra mắt để bảo vệ bề mặt nhãn cầu và corticosteroid bôi trên da. Có thể chỉ định corticosteroid dùng toàn thân cho cơn đau từ vừa đến nặng, đặc biệt nếu có phù nề quanh vùng hốc mắt.[3] » Liệu pháp cho các vấn đề mạn tính bao gồm: thuốc nhỏ mắt hoặc gel nhỏ mắt nhân tạo không chứa chất bảo quản, có tác dụng bôi trơn; thuốc mỡ kháng sinh; khâu dính mi ngang để bảo vệ giác mạc (thường giảm cảm giác/gây tê do tổn thương nơ ron) khỏi bị phá vỡ; kính áp tròng mềm trị liệu đeo liên tục và thuốc kháng sinh nhỏ mắt; corticosteroid bôi trên da và thuốc kháng sinh điều trị bệnh viêm (viêm mống mắt, viêm thượng củng mạc, viêm củng mạc và viêm giác mạc miễn dịch); giãn đồng tử cho viêm mống mắt; liệu pháp cho bệnh tăng nhãn áp khi cần. » Điều trị bằng phẫu thuật khi cần: như cấy ghép màng ối, chất kết dính mô để dán kín vết loét, ghép giác mạc nhân tạo và tạo hình vùng bè để điều trị bệnh tăng nhãn áp. Điều trị đau mạn tính thường tương tự như điều trị đau dây thần kinh hậu zona.[3] | ||
| 1 | Liệu pháp kháng sinh đường uống |
| » Bệnh nhân bị suy giảm miễn dịch cần điều trị ngay liệu pháp kháng vi-rút trong vòng 1 tuần sau khi bắt đầu phát ban hoặc bất kỳ lúc nào trước khi đóng vảy toàn bộ tổn thương. Tổn thương khu trú cần điều trị bằng valaciclovir, famciclovir hoặc aciclovir dùng đường uống, kèm theo dõi chặt chẽ bệnh nhân ngoại trú. Các lựa chọn sơ cấp » Aciclovir: 800 mg dùng đường uống năm lần mỗi ngày x 7-10 ngày; 10 mg/kg tiêm tĩnh mạch mỗi 8 giờ x 7 ngày HOẶC Các lựa chọn sơ cấp » Famciclovir: 500 mg uống mỗi 8 giờ trong 7 ngày HOẶC Các lựa chọn sơ cấp » Valaciclovir: 1000 mg dùng đường uống mỗi 8 giờ x 7 ngày | ||
| Thêm | Thuốc giảm đau đơn thuần ± kem dưỡng chứa calamine |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày HOẶC Các lựa chọn sơ cấp » Ibuprofen: 200-400 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 2400 mg/ngày HOẶC Các lựa chọn thứ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày -hoặc- » Ibuprofen: 200-400 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 2400 mg/ngày –VÀ– » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần HOẶC Các lựa chọn thứ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần –VÀ– » lidocaine tại chỗ: (Thuốc mỡ 5%) bôi vào (các) vùng bị ảnh hưởng hai đến ba lần hàng ngày khi cần -hoặc- » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| 2 | Truyền tĩnh mạch aciclovir |
| » Nếu bệnh nhân không thể dung nạp thuốc uống, có thể tiêm tĩnh mạch aciclovir cho bệnh nhân. Các lựa chọn sơ cấp » Aciclovir: 10 mg/kg tiêm tĩnh mạch mỗi 8 giờ x 7 ngày | ||
| Thêm | Thuốc giảm đau đơn thuần ± kem dưỡng chứa calamine |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg dùng đường uống/ đặt hậu môn mỗi 4-6 giờ khi cần, tối đa 4000 mg/ ngày; trọng lượng <50 kg: 15 mg/kg tiêm tĩnh mạch mỗi 4-6 giờ khi cần, tối đa 60 mg/kg/ngày; trọng lượng >50 kg: 1000 mg tiêm tĩnh mạch mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày HOẶC Các lựa chọn sơ cấp » Diclofenac sodium: 37,5 mg tiêm tĩnh mạch mỗi 6 giờ khi cần, tối đa 150 mg/ngày HOẶC Các lựa chọn thứ cấp » Paracetamol: 500-1000 mg đặt hậu môn mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày; trọng lượng <50 kg: 15 mg/kg tiêm tĩnh mạch mỗi 4-6 giờ khi cần, tối đa 60 mg/kg/ngày; trọng lượng >50 kg: 1000 mg tiêm tĩnh mạch mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày -hoặc- » Diclofenac sodium: 37,5 mg tiêm tĩnh mạch mỗi 6 giờ khi cần, tối đa 150 mg/ngày –VÀ– » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần HOẶC Các lựa chọn thứ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần ..VÀ.-.» lidocaine tại chỗ: (Thuốc mỡ 5%) bôi vào (các) vùng bị ảnh hưởng hai đến ba lần hàng ngày khi cần -hoặc- » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| 1 | Truyền tĩnh mạch aciclovir |
| » Cần phải duy trì liệu pháp aciclovir tiêm tĩnh mạch cho bệnh nhân bị nhiễm vi-rút đã lây lan, ảnh hưởng đến mắt,tình trạng ức chế miễn dịch nặng. Các lựa chọn sơ cấp » Aciclovir: 10 mg/kg tiêm tĩnh mạch mỗi 8 giờ x 7 ngày | ||
| Bổ sung | Thuốc giảm đau nhóm opioid ± thuốc giảm đau bôi trên da |
| » Tùy thuộc vào mức độ nghiêm trọng của cơn đau mà sẽ cho dùng loại thuốc giảm đau nào. Các lựa chọn sơ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần HOẶC Các lựa chọn thứ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần –VÀ– » lidocaine tại chỗ: (Thuốc mỡ 5%) bôi vào (các) vùng bị ảnh hưởng hai đến ba lần hàng ngày khi cần -hoặc- » Kem dưỡng chứa calamine bôi trên da: Bôi vào (các) vùng bị tổn thương tối đa bốn lần mỗi ngày khi cần | ||
| Tiếp diễn | ||
| 1 | Paracetamol hoặc NSAID |
| » Điều trị những bệnh nhân bị đau từ nhẹ đến vừa bằng thuốc kháng viêm không steroid (NSAID) hoặc paracetamol, dùng một mình hoặc kết hợp với thuốc giảm đau nhóm opioid yếu.[61] [62] [63] [64] [65] Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày HOẶC Các lựa chọn sơ cấp » Ibuprofen: 200-400 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 2400 mg/ngày | ||
| Bổ sung | Thuốc giảm đau nhóm opioid yếu |
| » Bệnh nhân bị đau mức độ nhẹ đến vừa nên điều trị bằng thuốc kháng viêm không steroid hoặc paracetamol, dùng một mình hoặc kết hợp với thuốc giảm đau nhóm opioid yếu.[61] [62] [63] [64] [65] Các lựa chọn sơ cấp » Codeine phosphate: 15-60 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày | ||
| 2 | Capsaicin đường tại chỗ |
| » Capsaicin bôi trên da cũng đã được chứng minh là có tác dụng giảm đau.[66] [67] [68] [69] Các lựa chọn sơ cấp » Capsaicin bôi trên da: (0,025 đến 0,075%) bôi vào (các) vùng bị ảnh hưởng ba đến bốn lần mỗi ngày | ||
| 1 | Opioid mạnh, amitriptyline, hoặc thuốc chống co giật |
| » Điều trị cho bệnh nhân bị đau vừa đến đau nặng bằng thuốc giảm đau nhóm opioid mạnh. Nếu bệnh nhân không đáp ứng với thuốc giảm đau nhóm opioid, bệnh nhân cũng cần được cho dùng thuốc chống trầm cảm ba vòng như amitriptyline,[70] hoặc thuốc chống co giật như gabapentin hoặc pregabalin.[71] [72] [73] Một phân tích tổng hợp cho thấy không có sự khác biệt về tác dụng giảm đau giữa thuốc chống trầm cảm gabapentin và thuốc chống trầm cảm ba vòng.[74] Đối với những người không dung nạp opioid, dùng một loại thuốc hoặc kết hợp các loại thuốc chống co giật, thuốc chống trầm cảm ba vòng hoặc corticosteroid là biện pháp phù hợp. Các lựa chọn sơ cấp » tramadol: 50-100 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 400 mg/ngày HOẶCCác lựa chọn sơ cấp » Oxycodone: 5 mg dùng đường uống (phóng thích ngay) mỗi 4-6 giờ khi cần HOẶC Các lựa chọn thứ cấp » Amitriptyline: Ban đầu dùng liều 0,5 đến 2 mg/ kg đường uống mỗi ngày một lần vào lúc đi ngủ , tăng theo mức đáp ứng, tối đa 150 mg/ngày HOẶC Các lựa chọn thứ cấp » Gabapentin: 300 mg dùng đường uống ba lần hàng ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 1800 mg/ngày HOẶC Các lựa chọn thứ cấp » Pregabalin: 300 mg/ngày dùng đường uống, chia thành 2-3 liều | ||
Giai đoạn đầu
Brivudine
Brivudine là một chất tương tự thymidine nucleoside với hoạt tính kháng vi-rút varicella-zoster in-vitro cao. Sẵn có ở dạng uống ở một số quốc gia tại châu Âu.[44]
Cây bìm bịp
Cây bìm bịp là một loài thực vật thuộc họ Ô rô, đã được sử dụng như một biện pháp điều trị truyền thống cho các vết cắn và nhiễm trùng tại Thái Lan, bao gồm phát ban ở da, vết rắn và côn trùng cắn. Cây này đã được báo cáo là có tác dụng giảm đau và kháng viêm, và đã được chứng minh là làm tăng tốc độ lành tổn thương do herpes zoster.[77] Tuy nhiên, cần có thêm nghiên cứu để xác nhận hiệu quả.
Valomaciclovir
Valomaciclovir, dùng đường uống mỗi ngày một lần, thuốc ức chế ADN polymerase thông thường, đã được chứng minh là không thua kém hơn so với liệu pháp valacyclovir dùng 3 lần hàng ngày ở bệnh nhân có sức đề kháng bình thường bị nhiễm vi-rút herpes zoster. Cần tiến hành thêm nghiên cứu để đánh giá thêm hiệu quả và sự an toàn của valomaciclovir.[78]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Bệnh nhân vẫn còn hình thành tổn thương mới và những người mắc các biến chứng thần kinh, mắt, vận động và da sau khi điều trị bằng thuốc kháng vi-rút trong 7 ngày cần được theo dõi chặt chẽ để đánh giá nhu cầu kéo dài điều trị. Cũng có thể cần điều trị các biến chứng. Cần giới thiệu ngay các bệnh nhân có biến chứng về mắt đến bác sĩ chuyên khoa mắt.
Hướng dẫn dành cho bệnh nhân
Tư vấn cho bệnh nhân giữ vùng phát ban sạch và khô ráo, để giảm nguy cơ bội nhiễm vi khuẩn. Bệnh nhân cũng cần tránh dùng thuốc kháng sinh bôi trên da hoặc băng gạc có chất kết dính có thể gây kích ứng và làm cho phát ban lâu khỏi. Ngoài ra, họ cần tránh mặc áo quần bằng sợi tự nhiên gây kích ứng. Tư vấn cho bệnh nhân về các biến chứng tiềm ẩn của đau hậu zona và đưa ra lời khuyên về cách kiểm soát cơn đau mạn tính bằng tâm lý (ví dụ như các kỹ thuật thư giãn và hỏi ý kiến). Chỉ định giới thiệu đến nhà tư vấn điều trị đau nếu cơn đau ảnh hưởng đến các hoạt động sinh hoạt hàng ngày.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Bệnh zona ở mắt do vi-rút HZ | Ngắn hạn | Cao |
| Xảy ra nếu dây thần kinh sinh ba bị nhiễm vi-rút. Nhiễm khuẩn có thể gây ra viêm kết mạc, viêm giác mạc, loét giác mạc, viêm mống mắt-thể mi, bệnh tăng nhãn áp và mù. Cần điều trị tất cả bệnh nhân bằng thuốc kháng vi-rút. Cho dùng thuốc kháng vi-rút trong vòng 72 giờ sau khi khởi phát phát ban làm giảm 25% tỷ lệ mắc mới các biến chứng.[81] Cần cho bệnh nhân dùng thuốc mỡ bôi trơn mắt khi phản xạ nhấp nháy đã bị ảnh hưởng, để ngăn tổn thương biểu mô giác mạc. | ||
| Bội nhiễm tổn thương da | Ngắn hạn | Cao |
| Nhiễm vi-rút thứ phát ở tổn thương, thường là vi khuẩn tụ cầu hoặc liên cầu khuẩn. Bội nhiễm vi khuẩn có thể gây ra viêm mô tế bào, viêm tủy xương, hoặc các biến chứng đe dọa tính mạng như viêm cân mạc hoại tử và nhiễm khuẩn huyết. Các triệu chứng bao gồm đau, tấy đỏ và sưng ở vùng bị ảnh hưởng. Có thể có mủ ở chỗ tổn thương. Cần dùng thuốc kháng sinh để điều trị nhiễm bệnh. | ||
| Viêm não | Ngắn hạn | Thấp |
| Thường xảy ra một vài ngày sau khi khởi phát phát ban, nhưng trong một số trường hợp, khởi phát có thể xảy ra một vài tháng sau đợt nhiễm vi-rút herpes zoster (HZ). Có biểu hiện đau đầu, kích thích màng não, sốt, thất điều và co giật. Viêm não mạn tính hầu như chỉ thấy ở những người bị suy giảm miễn dịch. Bệnh thường khởi phát vài tháng sau khi hết phát ban. Bệnh nhân thường có các triệu chứng bán cấp bao gồm đau đầu, sốt và thay đổi trạng thái tâm lý. Tuy nhiên, bệnh nhân có thể có các triệu chứng khu trú bao gồm liệt nửa người và chứng mất ngôn ngữ. Tiên lượng bệnh kém. Các phát hiện có được từ chụp MRI bao gồm nhồi máu ở chất xám vỏ não và dưới vỏ não, chất trắng và viêm mạch máu nhỏ. | ||
| Viêm tủy ngang | Ngắn hạn | Thấp |
| Thường gặp ở những người bị suy giảm miễn dịch, và thường xảy ra sau khi nhiễm vi-rút HZ ở ngực. Thường yếu ở cùng phân đoạn tủy sống như phát ban. Triệu chứng nguyên phát thường là bí tiểu. MRI cho thấy bằng chứng viêm tủy | ||
| sống ở đoạn nhiễm vi-rút. | ||
| Viêm võng mạc do varicella zoster | Ngắn hạn | Thấp |
| Thường xảy ra ở những người bị suy giảm miễn dịch. Hầu hết bệnh nhân bị bệnh ở một bên; tuy nhiên, cũng thường thấy cả bệnh ở hai bên. Phát hiện từ phương pháp soi đáy mắt bao gồm tổn thương võng mạc dạng hạt, không xuất | ||
| huyết, có thể gây ra bong võng mạc. | ||
| Bệnh zona lan tỏa | Ngắn hạn | Thấp |
| Thường gặp ở những bệnh nhân bị suy giảm miễn dịch nghiêm trọng. Phát ban có mụn nước nổi ở nhiều khoanh da, và cũng có thể ảnh hưởng đến cả nội tạng. Cần điều trị bệnh nhân bằng cách tiêm tĩnh mạch aciclovir cho đến khi đã kiểm soát nhiễm vi-rút, sau đó chuyển sang thuốc uống kháng vi-rút trong thời gian còn lại của đợt điều trị. | ||
Tiên lượng
Herpes zoster hiếm khi gây ra tử vong ở những bệnh nhân có sức đề kháng bình thường, nhưng có thể đe dọa tính mạng ở những bệnh nhân bị suy giảm miễn dịch. Biến chứng ở mắt xảy ra ở 50% đến 90% ca bệnh, dẫn đến suy giảm thị lực tạm thời hoặc vĩnh viễn hoặc mù nếu không được điều trị.[57] [79] [80] Các biến chứng khác bao gồm bội nhiễm vi khuẩn (1,1%), liệt dây thần kinh ngoại biên (1,8%), mất cảm giác (1,8%), và HZ đã lây lan (1,7%).[24]
Hướng dẫn điều trị
Châu Âu
Neuropathic pain – pharmacological management: the pharmacological management of
neuropathic pain in adults in non-specialist settings Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2017
Shingles (herpes zoster): the green book, chapter 28a Nhà xuất bản: Public Health EnglandXuất bản lần cuối: 2016
Shingles: guidance and vaccination programme Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2017
Recommended immunization schedule for adults aged 19 years or older: United States, 2018
Updated recommendations for use of VariZIG: United States, 2013
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2013
Châu Á
IAP guidebook on immunization 2013-14
Nhà xuất bản: Indian Academy of Pediatrics
Xuất bản lần cuối: 2014
Các bài báo chủ yếu
- Dworkin RH, Johnson RW, Breuer J, et al. Recommendations for the management of herpes zoster. Clin Infect Dis. 2007;44(Suppl 1):S1-S26. Toàn văn Tóm lược
- Buchbinder SP, Katz MH, Hessol NA, et al. Herpes zoster and human immunodeficiency virus infection. J Infect Dis. 1992;166:1153-1156. Tóm lược
- Sanford M, Keating GM. Zoster vaccine (Zostavax): a review of its use in preventing herpes zoster and postherpetic neuralgia in older adults. Drugs Aging. 2010;27:159-76. Tóm lược
- Dooling KL, Guo A, Patel M, et al. Recommendations of the Advisory Committee on Immunization Practices for use of herpes zoster vaccines. MMWR Morb Mortal Wkly Rep. 2018 Jan 26;67(3):103-108. Toàn văn Tóm lược
- Severson EA, Baratz KH, Hodge DO, et al. Herpes zoster ophthalmicus in Olmsted County, Minnesota: have systemic antivirals made a difference? Arch Ophthalmol. 2003;121:386-390. Toàn văn Tóm lược
Tài liệu tham khảo
- Gnann JW Jr, Whitley RJ. Herpes zoster. N Engl J Med. 2002;347:340-346. Tóm lược
- Roxas M. Herpes zoster and postherpetic neuralgia: diagnosis and therapeutic considerations. Altern Med Rev. 2006;11:102-113. Tóm lược
- Dworkin RH, Johnson RW, Breuer J, et al. Recommendations for the management of herpes zoster. Clin Infect Dis. 2007;44(Suppl 1):S1-S26. Toàn văn Tóm lược
- Hope-Simpson RE. Postherpetic neuralgia. J R Coll Gen Pract. 1975;25:571-575. Toàn văn Tóm lược
- Opstelten W, Mauritz Jw, de Wit NJ, et al. Herpes zoster and postherpetic neuralgia: incidence and risk factors using a general practice research database. Fam Pract. 2002;19:471-475. Toàn văn Tóm lược
- Di Legami V, Gianino MM, Atti MC, et al. Epidemiology and costs of herpes zoster: background data to estimate the impact of vaccination. Vaccine. 2007;25:7598-7604. Tóm lược
- Garcia Cenoz M, Castilla J, Montes Y, et al. Varicella and herpes zoster incidence prior to the introduction of systematic child vaccination in Navarre, 2005-2006. An Sist Sanit Navar 2008;31:71-80. Tóm lược
- Choo PW, Donahue JG, Manson JE, et al. The epidemiology of varicella and its complications. J Infect Dis. 1995;172:706-712. Tóm lược
- Donahue JG, Choo PW, Manson J, et al. The incidence of herpes zoster. Arch Intern Med. 1995;155:1605-1609. Tóm lược
- Insinga RP, Itzler RF, Pellissier JM, et al. The incidence of herpes zoster in a United States administrative database. J Gen Intern Med. 2005;20:748-753. Toàn văn Tóm lược
- Buchbinder SP, Katz MH, Hessol NA, et al. Herpes zoster and human immunodeficiency virus infection. J Infect Dis. 1992;166:1153-1156. Tóm lược
- Alliegro MB, Dorrucci M, Pezzotti P, et al. Herpes zoster and progression to AIDS in a cohort of individuals who seroconverted to human immunodeficiency virus. Italian HIV Seroconversion Study. Clin Infect Dis. 1996;23:990-995. Tóm lược
- Schmader K, George LK, Hamilton JD. Racial differences in the occurrence of herpes zoster. J Infect Dis. 1995;171:701-704. Tóm lược
- Brisson M, Gay NJ, Edmunds WJ, et al. Exposure to varicella boosts immunity to herpes-zoster: implications for mass vaccination against chickenpox. Vaccine. 2002;20:2500-2507. Tóm lược
- Schmader K. Herpes zoster in older adults. Clin Infect Dis. 2001;32:1481-1486. Tóm lược
- Glesby MJ, Moore RD, Chaisson RE. Clinical spectrum of herpes zoster in adults infected with human immunodeficiency virus. Clin Infect Dis. 1995;21:370-375. Tóm lược
- Gupta G, Lautenbach E, Lewis JD. Incidence and risk factors for herpes zoster among patients with inflammatory bowel disease. Clin Gastroenterol Hepatol. 2006;4:1483-1490. Tóm lược
- Smith JB, Fenske NA. Herpes zoster and internal malignancy. South Med J. 1995;88:1089-1092. Tóm lược
- Sanford M, Keating GM. Zoster vaccine (Zostavax): a review of its use in preventing herpes zoster and postherpetic neuralgia in older adults. Drugs Aging. 2010;27:159-76. Tóm lược
- US Food and Drug Administration. Vaccines, blood and biologics: Zostavax. February 2016. http://www.fda.gov/ (last accessed 24 February 2017). Toàn văn
- Chen N, Li Q, Zhang Y, et al. Vaccination for preventing postherpetic neuralgia. Cochrane Database Syst Rev. 2011;(3):CD007795. Toàn văn Tóm lược
- Gagliardi AM, Andriolo BN, Torloni MR, et al. Vaccines for preventing herpes zoster in older adults. Cochrane Database Syst Rev. 2016;(3):CD008858. Toàn văn Tóm lược
- Schmader KE, Levin MJ, Gnann JW Jr, et al. Efficacy, safety, and tolerability of herpes zoster vaccine in persons aged 50-59 years. Clin Infect Dis. 2012;54:922-928. Toàn văn Tóm lược
- Oxman MN, Levin MJ, Johnson GR, et al. A vaccine to prevent herpes zoster and postherpetic neuralgia in older adults. N Engl J Med. 2005;352:2271-2284. Toàn văn Tóm lược
- Schmader KE, Johnson GR, Saddier P, et al. Effect of a zoster vaccine on herpes zoster-related interference with functional status and health-related quality-of-life measures in older adults. J Am Geriatr Soc. 2010;58:1634-1641. Toàn văn Tóm lược
- Morrison VA, Johnson GR, Schmader KE, et al; Shingles Prevention Study Group. Long-term persistence of zoster vaccine efficacy. Clin Infect Dis. 2015 Mar 15;60(6):900-9. Toàn văn Tóm lược
- Lal H, Cunningham AL, Godeaux O, et al; ZOE-50 Study Group. Efficacy of an adjuvanted herpes zoster subunit vaccine in older adults. N Engl J Med. 2015 May 28;372(22):2087-96. Toàn văn Tóm lược
- Cunningham AL, Lal H, Kovac M, et al; ZOE-70 Study Group. Efficacy of the herpes zoster subunit vaccine in adults 70 years of age or older. N Engl J Med. 2016 Sep 15;375(11):1019-32. Toàn văn Tóm lược
- Chlibek R, Smetana J, Pauksens K, et al. Safety and immunogenicity of three different formulations of an adjuvanted varicella-zoster virus subunit candidate vaccine in older adults: a phase II, randomized, controlled study. Vaccine. 2014 Mar 26;32(15):1745-53. Tóm lược
- Grupping K, Campora L, Douha M, et al. Immunogenicity and Safety of the HZ/su Adjuvanted Herpes Zoster Subunit Vaccine in Adults Previously Vaccinated With a Live Attenuated Herpes Zoster Vaccine. J Infect Dis. 2017 Dec 12;216(11):1343-1351. Toàn văn Tóm lược
- Schwarz TF, Aggarwal N, Moeckesch B, et al. Immunogenicity and safety of an adjuvanted herpes zoster subunit vaccine coadministered with seasonal influenza vaccine in adults aged 50 years or older. J Infect Dis. 2017 Dec 12;216(11):1352-1361. Toàn văn Tóm lược
- Dooling KL, Guo A, Patel M, et al. Recommendations of the Advisory Committee on Immunization Practices for use of herpes zoster vaccines. MMWR Morb Mortal Wkly Rep. 2018 Jan 26;67(3):103-108. Toàn văn Tóm lược
- Kim DK, Riley LE, Hunter P. Advisory Committee on Immunization Practices recommended immunization schedule for adults aged 19 years or older – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):158-160. Toàn văn Tóm lược
- Katz J, Cooper EM, Walther RR, et al. Acute pain in herpes zoster and its impact on health-related quality of life. Clin Infect Dis. 2004;39:342-348. Tóm lược
- Gilden DH, Wright RR, Schneck SA, et al. Zoster sine herpete, a clinical variant. Ann Neurol. 1994;35:530-533. Tóm lược
- Gilden DH, Kleinschmidt-DeMasters BK, LaGuardia JJ, et al. Neurologic complications of the reactivation of varicella-zoster virus. N Engl J Med. 2000;342:635-645. Tóm lược
- Dahl H, Marcoccia J, Linde A. Antigen detection: the method of choice in comparison with virus isolation and serology for laboratory diagnosis of herpes zoster in human immunodeficiency virus-infected patients. J Clin Microbiol. 1997;35:347-349. Toàn văn Tóm lược
- Sauerbrei A, Eichhorn U, Schacke M, et al. Laboratory diagnosis of herpes zoster. J Clin Virol. 1999;14:31-36. Tóm lược
- Pavan-Langston D. Herpes zoster antivirals and pain management. Opthalmology. 2008;115:S13-S20. Tóm lược
- Huff JC, Bean B, Balfour HH Jr, et al. Therapy of herpes zoster with oral acyclovir. Am J Med. 1988;85:84-88. Tóm lược
- Tyring S, Barbarash RA, Nahlik JE, et al; Collaborative Famciclovir Herpes Zoster Study Group. Famciclovir for the treatment of acute herpes zoster: effects on acute disease and postherpetic neuralgia: a randomized, double-blind, placebo-controlled trial. Ann Intern Med. 1995;123:89-96. Tóm lược
- Tyring SK, Beutner KR, Tucker BA, et al. Antiviral therapy for herpes zoster: randomized, controlled clinical trial of valacyclovir and famciclovir therapy in immunocompetent patients 50 years and older. Arch Fam Med. 2000;9:863-869. Tóm lược
- Severson EA, Baratz KH, Hodge DO, et al. Herpes zoster ophthalmicus in Olmsted County, Minnesota: have systemic antivirals made a difference? Arch Ophthalmol. 2003;121:386-390. Toàn văn Tóm lược
- Wassilew SW. Brivudin compared with famciclovir in the treatment of herpes zoster: effects in acute disease and chronic pain in immunocompetent patients. A randomized, double-blind, multinational study. J Eur Acad Dermatol Venereol 2005; 19:47-55. Tóm lược
- McDonald EM, de Kock J, Ram FS. Antivirals for management of herpes zoster including ophthalmicus: a systematic review of high-quality randomized controlled trials. Antivir Ther. 2012;17:255-264. Tóm lược
- Degreef H; Famciclovir Herpes Zoster Clinical Study Group. Famciclovir, a new oral antiherpes drug: results of the first controlled clinical study demonstrating its efficacy and safety in the treatment of uncomplicated herpes zoster in immunocompetent patients. Int J Antimicrob Agents. 1994;4:241-246. Tóm lược
- Beutner KR, Friedman DJ, Forszpaniak C, et al. Valaciclovir compared with acyclovir for improved therapy for herpes zoster in immunocompetent adults. Antimicrob Agents Chemother. 1995;39:1546-1553. Tóm lược
- Wassilew SW, Wutzler P. Oral brivudin in comparison with acyclovir for herpes zoster: a survey study on postherpetic neuralgia. Antiviral Res. 2003;59:57-60. Tóm lược
- Huff JC, Drucker JL, Clemmer A, et al. Effect of oral acyclovir on pain resolution in herpes zoster: a reanalysis. J Med Virol. 1993;Suppl 1:93-96. Tóm lược
- Morton P, Thomson AN. Oral acyclovir in the treatment of herpes zoster in general practice. N Z Med J. 1989;102:93-95. Tóm lược
- McKendrick MW, McGill JI, White JE, et al. Oral acyclovir in acute herpes zoster. BMJ. 1986;293:1529-1532. Tóm lược
- McKendrick MW, McGill JI, Wood MJ. Lack of effect of acyclovir on postherpetic neuralgia. BMJ. 1989;298:431. Tóm lược
- Wood MJ, Ogan PH, McKendrick MW, et al. Efficacy of oral acyclovir treatment of acute herpes zoster. Am J Med 1988; 85(Suppl 2A):79-83. Tóm lược
- Wood MJ, Kay R, Dworkin RH, et al. Oral acyclovir therapy accelerates pain resolution in patients with herpes zoster: a meta-analysis of placebo-controlled trials. Clin Infect Dis. 1996;22:341-347. Tóm lược
- Jackson JL, Gibbons R, Meyer G, et al. The effect of treating herpes zoster with oral acyclovir in preventing postherpetic neuralgia: a meta-analysis. Arch Intern Med. 1997;157:909-912. Tóm lược
- Whitley RJ, Weiss H, Gnann JW Jr, et al. Acyclovir with and without prednisone for the treatment of herpes zoster: a randomized, placebo-controlled trial. Ann Intern Med. 1996;125:376-383. Tóm lược
- Opstelten W, Zaal MJ. Managing ophthalmic herpes zoster in primary care. BMJ. 2005;331:147-151. Tóm lược
- Kumar V, Krone K, Mathieu A. Neuraxial and sympathetic blocks in herpes zoster and postherpetic neuralgia: an appraisal of current evidence. Reg Anesth Pain Med. 2004;29:454-461. Tóm lược
- Wolff RF, Bala MM, Westwood M, et al. 5% lidocaine-medicated plaster vs other relevant interventions and placebo for post-herpetic neuralgia (PHN): a systematic review. Acta Neurol Scand. 2011;123:295-309. Tóm lược
- Choo PW, Galil K, Donahue JG, et al. Risk factors for postherpetic neuralgia. Arch Intern Med. 1997;157:1217-1224. Tóm lược
- Wu CL, Marsh A, Dworkin RH. The role of sympathetic nerve blocks in herpes zoster and postherpetic neuralgia. Pain. 2000;87:121-129. Tóm lược
- Rowbotham M, Harden N, Stacey B, et al. Gabapentin for the treatment of postherpetic neuralgia: a randomized controlled trial. JAMA. 1998;280:1837-1842. Toàn văn Tóm lược
- Watson CP, Babul N. Efficacy of oxycodone in neuropathic pain: a randomized trial in postherpetic neuralgia. Neurology. 1998;50:1837-1841. Tóm lược
- Bernstein JE, Korman NJ, Bickers DR, et al. Topical capsaicin treatment of chronic postherpetic neuralgia. J Am Acad Dermatol. 1989;21:265-270. Tóm lược
- Galer BS, Rowbotham MC, Perander J, et al. Topical lidocaine patch relieves postherpetic neuralgia more effectively than a vehicle topical patch: results of an enriched enrollment study. Pain. 1999;80:533-538. Tóm lược
- Backonja M, Wallace MS, Blonsky ER, et al. NGX-4010, a high-concentration capsaicin patch, for the treatment of postherpetic neuralgia: a randomised, double-blind study. Lancet Neurol. 2008;7:1106-1112. Tóm lược
- Derry S, Rice AS, Cole P, et al. Topical capsaicin (high concentration) for chronic neuropathic pain in adults. Cochrane Database Syst Rev. 2017 Jan 13;1:CD007393. Toàn văn Tóm lược
- Irving GA, Backonja MM, Dunteman E, et al. A multicenter, randomized, double-blind, controlled study of NGX-4010, a high-concentration capsaicin patch, for the treatment of postherpetic neuralgia. Pain Med. 2011;12:99-109. Tóm lược
- Webster LR, Malan TP, Tuchman MM, et al. A multicenter, randomized, double-blind, controlled dose finding study of NGX-4010, a high-concentration capsaicin patch, for the treatment of postherpetic neuralgia. J Pain. 2010;11:972-982. Tóm lược
- Saarto T, Wiffen PJ. Antidepressants for neuropathic pain: a Cochrane review. J Neurol Neurosurg Psychiatry. 2010; (81):1372-1373. Tóm lược
- Roth TV, van Seventer R, Murphy TK. The effect of pregabalin on pain-related sleep interference in diabetic peripheral neuropathy or postherpetic neuralgia: a review of nine clinical trials. Cur Med Res Op. 2010;26:2411-2419. Tóm lược
- Wiffen PJ, Derry S, Bell RF, et al. Gabapentin for chronic neuropathic pain in adults. Cochrane Database Syst Rev. 2017 Jun 9;6:CD007938. Toàn văn Tóm lược
- Semel D, Murphy TK, Zlateva G, et al. Evaluation of the safety and efficacy of pregabalin in older patients with neuropathic pain: results from a pooled analysis of 11 clinical studies. BMC Fam Pract. 2010;11:85. Toàn văn Tóm lược
- Chou R, Carson S, Chan BK. Gabapentin versus tricyclic antidepressants for diabetic neuropathy and post-herpetic neuralgia: discrepancies between direct and indirect meta-analyses of randomized controlled trials. J Gen Intern Med. 2009;24:178-188. Toàn văn Tóm lược
- Edelsberg JS, Lord C, Oster G. Systematic review and meta-analysis of efficacy, safety, and tolerability data from randomized controlled trials of drugs used to treat postherpetic neuralgia. Ann Pharmacother. 2011;45:1483-1490. Tóm lược
- Tyring S, Engst R, Corriveau C, et al. Famciclovir for ophthalmic zoster: a randomised aciclovir controlled study. Br J Ophthalmol. 2001;85:576-581. Tóm lược
- Kongkaew C, Chaiyakunapruk N. Efficacy of Clinacanthus nutans extracts in patients with herpes infection: systematic review and meta-analysis of randomised clinical trials. Complement Ther Med. 2011;19:47-53. Tóm lược
- Tyring SK, Plunkett S, Scribner AR, et al; Valomaciclovir Zoster Study Group. Valomaciclovir versus valacyclovir for the treatment of acute herpes zoster in immunocompetent adults: a randomized, double-blind, active-controlled trial. J Med Virol. 2012;84:1224-1232. Tóm lược
- Harding SP, Lipton JR, Wells JC. Natural history of herpes zoster ophthalmicus: predictors of postherpetic neuralgia and ocular involvement. Br J Ophthalmol. 1987;71:353-358. Toàn văn Tóm lược
- Shaikh S, Ta CN. Evaluation and management of Herpes Zoster ophthalmicus. Am Fam Physician. 2002;66:1723-1730. Tóm lược
- Cobo LM, Foulks GN, Liesegang T, et al. Oral acyclovir in the treatment of acute herpes zoster ophthalmicus. Ophthalmology. 1986;93:763-770. Tóm lược
Hình ảnh



Những người có đóng góp
// Các tác giả:
Phuc Le, PhD, MPH
Assistant Professor
Center for Value-Based Care Research, Medicine Institute, Cleveland Clinic, Cleveland, OH
CÔNG KHAI THÔNG TIN: PL declares that she has no competing interests.
Michael Rothberg, MD, MPH
Professor
Center for Value-Based Care Research, Medicine Institute, Cleveland Clinic, Cleveland, OH
CÔNG KHAI THÔNG TIN: MR declares that he has no competing interests.
// Lời cảm ơn:
Dr Phuc Le and Dr Michael Rothberg would like to gratefully acknowledge Dr Kenneth J. Smith and Dr Linda Kalilani, the previous contributors to this topic. KJS and LK declare that they have no competing interests.
// Những Người Bình duyệt:
Julius Atashili, MD, MPH
Department of Epidemiology
Division of General Medicine and Epidemiology, UNC at Chapel Hill, Chapel Hill, NC
CÔNG KHAI THÔNG TIN: JA declares that he has no competing interests.
Ken Mutton, MB, BS, FRCPA, FRCPath
Consultant Virologist
Manchester Royal Infirmary, Manchester, UK
CÔNG KHAI THÔNG TIN: KM declares that he has no competing interests.
Xem thêm:
Nhiễm virus Herpes B: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Từ khóa » Chẩn đoán Herpes Zoster
-
Bệnh Herpes Zoster: Nguyên Nhân, Triệu Chứng, Chẩn đoán Và điều Trị
-
Herpes Zoster - Infectious Diseases - MSD Manuals
-
Nhiễm Herpes Zoster Là Gì? Nguyên Nhân, Triệu Chứng Và Cách điều Trị
-
[PDF] Herpes Zoster: đặc điểm Dịch Tễ Học, Biểu Hiện Lâm Sàng, Các
-
BỆNH DA DO VI RÚT - BỆNH ZONA (Hepes Zoster)
-
Nhiễm Herpes Zoster: Nguyên Nhân, Triệu Chứng Và Cách Điều Trị
-
Nhiễm Herpes Zoster
-
Bệnh Zona
-
Zona Thần Kinh (herpes Zoster) - Dieutri.Vn
-
CHẨN ĐOÁN TẾ BÀO HỌC BỆNH HERPES
-
Các Xét Nghiệm Bệnh Thủy đậu Và Bệnh Zona - Vinmec
-
Bệnh Zona Thần Kinh: Nguyên Nhân, Chẩn đoán Và điều Trị
-
Bệnh Zona: Nguyên Nhân, Cách Chẩn đoán Và điều Trị
-
Thủy đậu (varicella) Và Zona: Herpes Zoster