Phân Tích Chi Tiết Ca Lâm Sàng Hen Phế Quản
Có thể bạn quan tâm

Đại cương về hen phế quản
Trước khi đi vào phân tích case lâm sàng hen phế quản, chúng ta sẽ cùng tìm hiểu những nét khái quát nhất về bệnh lý này.
Hen phế quản (Asthma) là một bệnh lý viêm đường hô hấp mạn tính, đa dạng, đặc trưng bởi các triệu chứng như ho, khó thở, khò khè và bó nghẹt lồng ngực. Hen phế quản cực kỳ phổ biến trên toàn thế giới, với khoảng 300 triệu người mắc và khoảng 346,000 người tử vong mỗi năm vì hen phế quản.
Tỷ lệ mắc hen phế quản ở các nước là không giống nhau, nhìn chung dao động trên một phạm vi rộng, từ 1-16%. Các nước châu Á, Mỹ Latin, châu Phi và Tây Âu đang có tỷ lệ mắc hen phế quản ngày càng tăng cao, đặc biệt là ở trẻ em.
Các nhà khoa học chưa rõ nguyên nhân gây ra hen phế quản là gì, nhưng yếu tố tiền đề cho hen phế quản là cơ địa dị ứng đã được khẳng định chắc chắn. Một số yếu tố nguy cơ phổ biến được đề cập dưới đây:
– Di truyền: Đây là một yếu tố nguy cơ rất phức tạp. Có nhiều gen đã được xác định là tham ra vào các phần khác nhau trong cơ chế bệnh sinh của hen phế quản.
– Giới tính: Tỷ lệ phụ nữ trưởng thành mắc hen phế quản cao hơn nam giới trưởng thành, nhưng với trẻ em (< 14 tuổi), tỷ lệ mắc bệnh ở các trẻ trai lại cao hơn các trẻ gái.
– Người thừa cân và béo phì.
– Dị nguyên: Đây là một yếu tố nguy cơ đa dạng và phổ biến nhưng chưa được hiểu rõ hoàn toàn. Các dị nguyên thường gặp là bụi nhà, phấn hoa, lông động vật nuôi…
– Nhiễm trùng hô hấp: Các nhiễm trùng hô hấp do vi khuẩn hoặc virus đóng vai trò quan trọng trong khởi phát cơn hen cũng như đợt cấp của hen phế quản.
– Một số tác nhân hóa học, khói thuốc lá, thức ăn và thuốc…
Sinh lý bệnh đặc trưng của hen phế quản là viêm đường hô hấp mạn tính. Quá trình viêm này khá phức tạp và có sự tham gia của nhiều tế bào bạch cầu như bạch cầu đa nhân trung tính, tế bào mast, đại thực bào và bạch cầu lympho T. Viêm làm cho đường dẫn khí bị thu hẹp, nếu kéo dài sẽ dẫn đến thay đổi cấu trúc đường dẫn khí. Cấu trúc đường dẫn khí thay đổi lại càng làm cho đường dẫn khí bị hẹp lại và tăng tính phản ứng của phế quản. Hen phế quản sẽ càng ngày càng nặng lên và đáp ứng kém dần với điều trị.
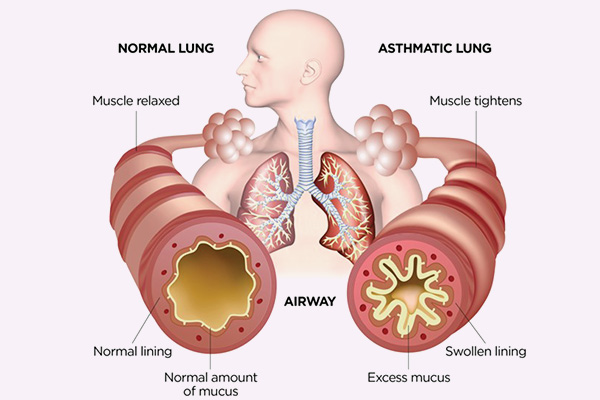
Triệu chứng lâm sàng điển hình của hen phế quản
Các triệu chứng lâm sàng điển hình của hen phế quản là:
– Ho: Thường diễn ra về đêm và kéo dài.
– Khò khè, khó thở, đặc biệt là khó thở ra (do thì thở ra là thụ động).
– Đôi lúc có bó nghẹt lồng ngực.
Hen phế quản tự nó có thể là nguyên nhân gây ra nhiều biến chứng, như: Tràn khí màng phổi, suy tim cấp và mạn tính, xẹp phổi, bệnh tâm – phế mạn…
Phân tích case lâm sàng hen phế quản
Các case lâm sàng trong bài viết này sẽ sử dụng “Hướng dẫn chẩn đoán và điều trị hen phế quản người lớn và trẻ em ≥ 12 tuổi” năm 2020 của Bộ Y tế. Hướng dẫn của Bộ Y tế có tham khảo từ GINA (Global Initiative for Asthma). Chúng ta sẽ chú trọng chủ yếu vào đánh giá, điều trị kiểm soát và theo dõi điều trị bệnh nhân hen phế quản. Công việc chẩn đoán xin dành lại cho các bác sĩ.
Đánh giá bệnh nhân hen phế quản
Đánh giá bệnh nhân hen phế quản định kỳ, tối thiểu 1 lần/năm. Đánh giá đầy đủ một bệnh nhân ngay khi có cơ hội.

Đánh giá độ nặng của hen phế quản
Mức độ nặng của hen phế quản được chia ra thành 3 mức độ là hen nhẹ, hen trung bình hoặc hen nặng, tùy thuộc vào bậc điều trị của bệnh nhân.
Hình 1. Đánh giá độ nặng của hen phế quản.
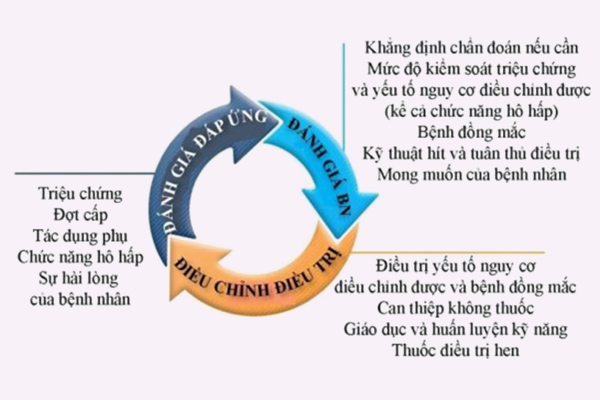
Đánh giá kiểm soát hen phế quản
Đánh giá kiểm soát hen quan tâm đến 2 vấn đề chính: Kiểm soát triệu chứng và kiểm soát yếu tố nguy cơ làm bệnh trầm trọng hơn trong tương lai.
Đánh giá kiểm soát triệu chứng

Đánh giá kiểm soát yếu tố nguy cơ làm hen trầm trọng hơn trong tương lai
Cần đánh giá yếu tố nguy cơ vào thời điểm chẩn đoán hen phế quản và định kỳ 1-2 năm sau đó. Đặc biệt chú ý đến các bệnh nhân đã từng gặp phải đợt cấp của hen phế quản trong quá khứ.
Hai thời điểm quan trọng nhất để đánh giá chức năng hô hấp thông qua FEV1 (thể tích thở ra gắng sức trong 1 giây đầu tiên) là thời điểm bắt đầu điều trị và thời điểm 3-6 tháng sau điều trị. Từ đó bác sĩ sẽ đánh giá chức năng hô hấp tốt nhất của bệnh nhân và tiếp tục đánh giá định kỳ sau đó.

Nếu hen phế quản của bệnh nhân không kiểm soát được, cần tiến hành những đánh giá cần thiết cho họ.

Điều trị hen phế quản
Nguyên tắc điều trị hen phế quản

Để việc điều trị bệnh đạt kết quả tối ưu, cần có sự hợp tác tốt giữa bác sĩ (hoặc nhân viên y tế) và bệnh nhân. Bác sĩ (hoặc nhân viên y tế) cần trau dồi kiến thức của mình trong giao tiếp với bệnh nhân, tìm cách thức giao tiếp phù hợp nhất với mỗi người bệnh và nâng cao kiến thức cho bệnh nhân.
Thuốc điều trị hen phế quản
Các thuốc điều trị hen phế quản bao gồm thuốc kiểm soát hen, thuốc cắt cơn hen và một số thuốc phối hợp khác.

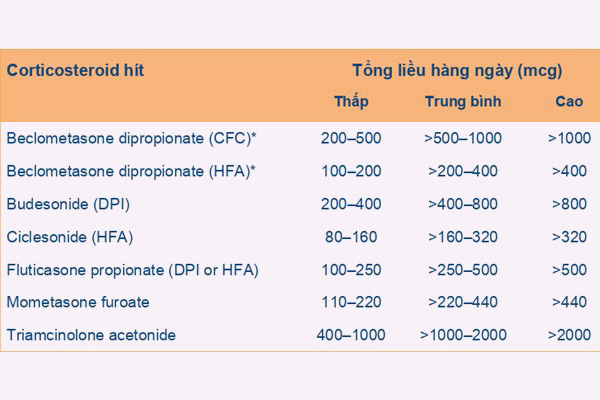
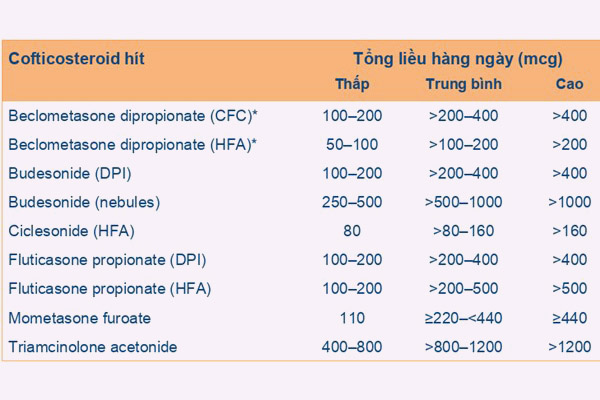
Thuốc kiểm soát hen quan trọng nhất đối với bệnh nhân hen phế quản là các corticoid dạng hít (ICS). Đây là nhóm thuốc nên được sử dụng sớm, ngay từ khi bắt đầu được chẩn đoán hen phế quản. Thuốc nhóm này nên được dùng liên tục trên người lớn và trẻ em ≥ 12 tuổi ngay cả khi hen đã được kiểm soát tốt.

Một khi đã bắt đầu điều trị, bệnh nhân sẽ được theo dõi và đánh giá thích hợp để điều trị hen phế quản theo bậc, việc tăng hay giảm bậc điều trị phải phù hợp với tình trạng của bệnh nhân.
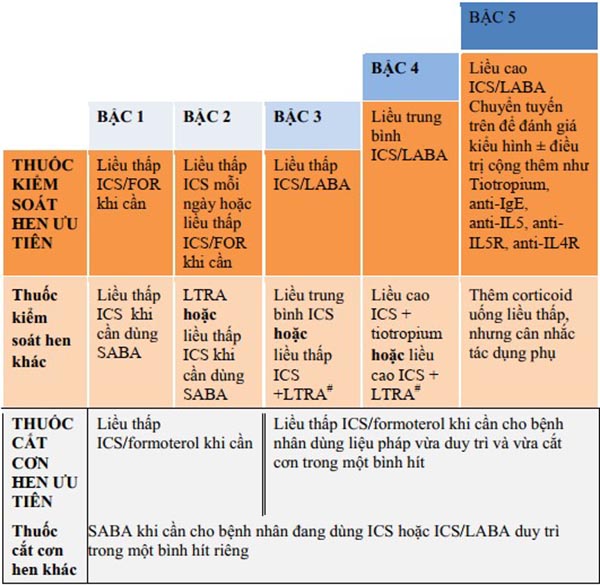


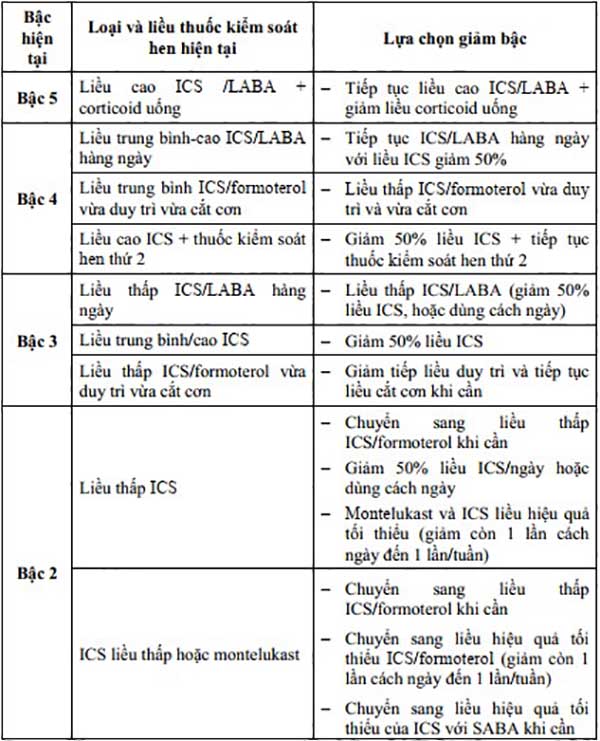
Quản lý các yếu tố nguy cơ có thể thay đổi được khác

Một số biện pháp khác không dùng thuốc có thể làm giảm yếu tố nguy cơ đợt cấp của hen phế quản bao gồm:
– Cai thuốc lá.
– Tập luyện thể lực phù hợp.
– Thận trọng khi sử dụng các thuốc có thể làm nặng thêm tình trạng hen như các thuốc chống viêm không steroid (NSAIDs), thuốc chẹn β-adrenergic.
– Tránh các thức ăn có khả năng gây dị ứng.
– Tránh các vùng không khí ô nhiễm.
– Kiểm soát cảm xúc bản thân phù hợp.
– Tiêm phòng cúm hàng năm.
Giáo dục và tư vấn cho bệnh nhân
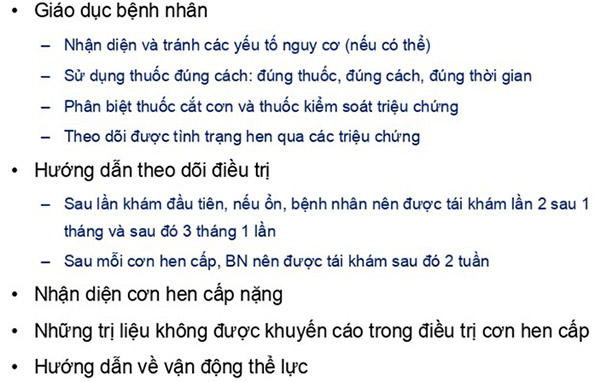

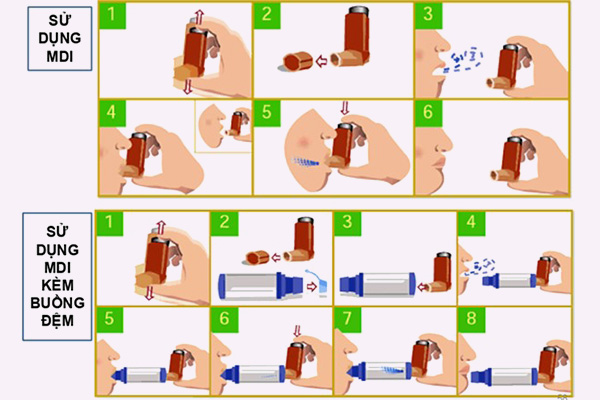
Rất nhiều bệnh nhân (lên đến 80%) sử dụng các dụng cụ hít sai cách. Sử dụng dụng cụ hít sai cách làm hen khó được kiểm soát hơn, có thể dẫn đến nhiều hậu quả nghiêm trọng. Do vậy bác sĩ (hoặc nhân viên y tế) cần thường xuyên kiểm tra kĩ thuật sử dụng dụng cụ hít của bệnh nhân.
Các dụng cụ hít thường được sử dụng cho bệnh nhân hen phế quản bao gồm:
– Ống hít định liều (MDI) +/- buồng đệm.
– Ống hít bột khô (DPI).
– Máy khí dung.
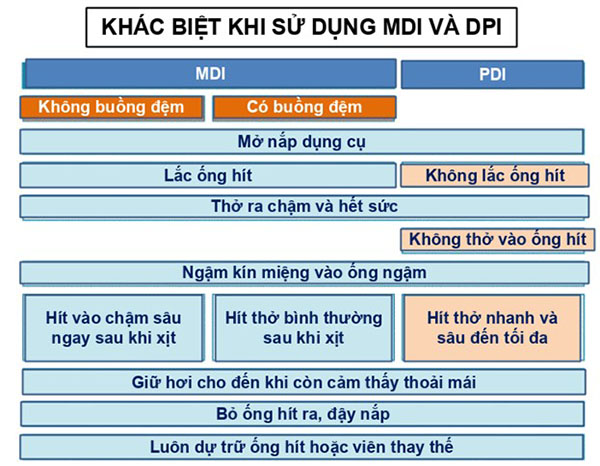
Hen phế quản ở những nhóm dân số đặc biệt hoặc có bệnh mắc kèm



Hen phế quản nặng ở người lớn và trẻ em ≥ 12 tuổi
Đây là một phần phức tạp và chúng ta sẽ tạm thời không bàn tới trong phạm vi bài viết này.
Xử trí đợt cấp của hen phế quản




* ICS ở đây là Budesonide liều thấp hoặc Beclomethasone.

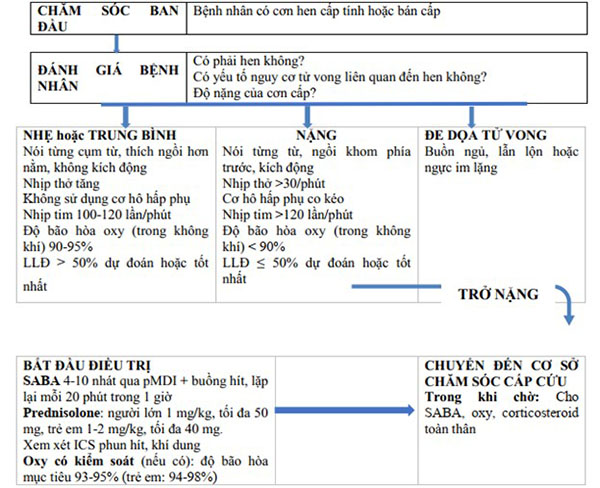
Với bệnh nhân phải nhập viện vì đợt cấp của hen phế quản, 2 sơ đồ dưới đây sẽ hướng dẫn xử trí tại cơ sở chăm sóc y tế ban đầu.


Với các đợt cấp rất nặng phải chuyển đến khoa cấp cứu, xử trí theo 2 hình 23 và 24 dưới đây.


Trong các thuốc điều trị khác ngoài các thuốc điều trị hen phế quản cơ bản, cần chú ý sử dụng kháng sinh nếu bệnh nhân có nhiễm khuẩn.

Case lâm sàng hen phế quản cụ thể
Case 1
Bệnh nhân N.T.H, giới tính nữ, 22 tuổi, cao 1.50 m, nặng 50 kg (BMI bình thường).
Bệnh nhân có tiền sử hen phế quản đã 1 năm nay, năm ngoái đã nhập viện 1 lần do hen phế quản.
Tiền sử gia đình không có ai bị hen phế quản.
Các thuốc hiện đang sử dụng: Salbutamol (Ventolin) dạng hít, Fluticasone (Flixotide) được sử dụng không thường xuyên theo chỉ định.
Tiền sử dị ứng thuốc không có gì đặc biệt.
Bệnh nhân có tiếp xúc với yếu tố nguy cơ dị nguyên (mỹ phẩm và lông mèo).
Bệnh nhân đến khám vì có các triệu chứng ho, hắt hơi, chảy nước mũi, khó thở lúc sáng sớm, khó thở tăng dần, sử dụng Salbutamol và Fluticasone nhiều lần không đỡ. Bệnh nhân bị tỉnh giấc ban đêm do khó thở 4 lần/tháng.
Kết quả khám lâm sàng bệnh nhân cho thấy: Bệnh nhân phải cúi người về phía trước để thở, vã mồ hôi và nói từng từ. Nghe phổi thấy có rale rít và rale ngáy lan tỏa cả 2 bên. Nhịp thở 32 lần/phút, mạch 126 lần/phút. Đo chức năng hô hấp có PEF (lưu lượng đỉnh thở ra) 40%.
Xét nghiệm cận lâm sàng cho biết: Khí máu SpO2 85%, PaO2 60 mmHg (bình thường 75-100 mmHg), PaCO2 50 mmHg (bình thường 35-45 mmHg). pH máu là 7.32 (bình thường 7.35-7.45).
Bệnh nhân được chẩn đoán là đợt cấp của hen phế quản, trên nền bệnh nhân đã có sẵn hen phế quản mạn tính. Đợt cấp này được đánh giá là nặng và được chuyển sang khoa cấp cứu.
Câu hỏi: Cần đánh giá, điều trị và quản lý bệnh nhân này như thế nào?
Trả lời:
Trước hết, cần khẳng định chẩn đoán đợt cấp của hen phế quản của bác sĩ là phù hợp với các triệu chứng lâm sàng, cận lâm sàng cũng như định nghĩa về đợt cấp của hen phế quản trong Hình 16.
Các yếu tố làm tăng nguy cơ tử vong của bệnh nhân theo Hình 17 là đã nhập viện 1 lần vào năm ngoái do hen phế quản và tuân thủ điều trị kém, ngoài ra còn có thể là thiếu bản kế hoạch hành động hen.
Từ Hình 20 và từ các triệu chứng lâm sàng cũng như cận lâm sàng, chúng ta thấy đợt cấp của bệnh nhân này đang ở mức độ nặng và cần được chuyển đến khoa cấp cứu. Trong khi chờ đến khoa cấp cứu, bệnh nhân nên được chỉ định SABA (thường là Salbutamol) 4-10 nhát qua MDI + buồng đệm mỗi 20 phút trong 1 giờ, cho thở oxy 1-2 L/phút (SpO2 mục tiêu 93-95%) và sử dụng corticoid toàn thân, ví dụ như Prednisolone 50 mg tĩnh mạch.
Tại khoa cấp cứu, bệnh nhân sẽ được xử trí như Hình 23 và Hình 24. Từ Hình 23, chúng ta có thể thấy các thuốc nên được chỉ định cho bệnh nhân là: SABA (Salbutamol hoặc Terbutaline) dạng hít, trong trường hợp đợt cấp nặng như thế này có thể chuyển sang đường tĩnh mạch hoặc tiêm dưới da, xem xét sử dụng Ipratropium bromide (0.5 mg mỗi 4 giờ), thở O2 để duy trì SpO2 93-95%, sử dụng corticoid đường uống hoặc tĩnh mạch. Magnesium tĩnh mạch và corticoid khí dung liều cao ít được ưu tiên hơn, tuy nhiên vẫn có thể xem xét.
Các bước xử trí tiếp theo phụ thuộc vào đáp ứng của bệnh nhân như Hình 24. Cần thận trọng với nguy cơ nhiễm khuẩn bệnh viện.
Sau khi đã ổn định và có thể xuất viện, chúng ta áp dụng Bảng 10. Bệnh nhân được điều trị ngoại trú bằng corticoid đường uống, ví dụ như Prednisolone 50 mg/ngày trong 5-7 ngày. Thuốc cắt cơn có thể là SABA (như Salbutamol) hoặc ICS/Formoterol khi cần. ICS/Formoterol hoặc ICS đơn độc cũng nên được sử dụng làm thuốc kiểm soát triệu chứng hàng ngày.
Khuyến cáo bệnh nhân tránh xa các yếu tố nguy cơ có thể là nguy cơ gây ra đợt cấp, cụ thể ở đây là lông mèo và mỹ phẩm. Ngoài ra bệnh nhân cũng nên tránh một số yếu tố nguy cơ khác như bụi nhà, phấn hoa, một số chất hóa học, bảo vệ hệ hô hấp trước các nhiễm trùng hô hấp (như tiêm vaccin dự phòng cúm hàng năm).
Các đánh giá bệnh nhân còn lại đã được nêu trong Bảng 10. Hẹn bệnh nhân tái khám sau 2-7 ngày nếu họ cảm thấy tình trạng bệnh của mình chưa ổn định.
Case 2
Bệnh nhân L.H.C, giới tính nam, 22 tuổi, cao 1.77 m, nặng 69 kg (BMI bình thường), đến khám tại bệnh viện vì thấy gần đây có xuất hiện nặng ngực, khò khè, khó thở, đặc biệt là thở ra, ho nhiều về đêm và gần sáng. Tháng này bệnh nhân bị tỉnh giấc ban đêm do khó thở 1 lần.
Tiền sử gia đình không có ai bị hen phế quản.
Bệnh nhân có tiền sử hen phế quản khi còn nhỏ, tuy nhiên đến 5 tuổi bệnh tự hết. Bệnh nhân cũng bị viêm mũi và cảm lạnh thường xuyên, đặc biệt là vào mùa lạnh. Không có dị ứng với thực phẩm, thuốc hoặc các dị nguyên khác đã biết.
Hiện tại bệnh nhân đang sử dụng Loratadine (ngắn ngày) để điều trị các triệu chứng của viêm mũi dị ứng.
Kết quả khám lâm sàng bệnh nhân cho thấy: Bệnh nhân có dấu hiệu lồng ngực hình thùng, nhịp thở 20 lần/phút, mạch 80 lần/phút.
Kết quả đo chức năng hô hấp: Sau test hồi phục phế quản, tỷ lệ FEV1/FVC của bệnh nhân đạt 75%, FEV1 tăng 14% so với giá trị ban đầu.
Xét nghiệm cận lâm sàng: Khí máu SpO2 94%, PaO2 85%, PaCO2 43 mmHg, pH máu 7.38.
Bệnh nhân được bác sĩ chẩn đoán hen phế quản.
Câu hỏi: Chúng ta sẽ đánh giá, điều trị và quản lý bệnh nhân như thế nào?
Trả lời:
Dựa trên tiền sử cá nhân, các triệu chứng lâm sàng và cận lâm sàng (đặc biệt là đo chức năng hô hấp), thì chẩn đoán hen phế quản của bác sĩ là hoàn toàn chính xác (phù hợp với Hướng dẫn của Bộ Y tế năm 2020 và GINA 2019).
Ở bệnh nhân này, chúng ta chưa thể đánh giá được mức độ nặng của hen phế quản do bệnh nhân đến khám lần đầu và chưa từng điều trị hen phế quản trước đó.
Đánh giá kiểm soát triệu chứng hen phế quản: Kiểm soát một phần (áp dụng Bảng 2).
Đánh giá yếu tố nguy cơ có thể làm trầm trọng thêm hen phế quản trong tương lai (Bảng 3):
– Bệnh nhân cần được đo FEV1 tại thời điểm bắt đầu điều trị và sau 3-6 tháng (hẹn bệnh nhân tái khám), từ đó biết được chức năng hô hấp tốt nhất, sau đó định kỳ đánh giá lại yếu tố nguy cơ.
– Bệnh nhân chưa được sử dụng ICS.
– Bệnh nhân có thể đã có viêm mũi mạn tính.
Đối chiếu với Bảng 4, bệnh nhân có thức giấc do triệu chứng hen 1 lần/tháng, do đó thuốc điều trị ưu tiên cho bệnh nhân nên là liều thấp ICS/Formoterol khi cần, vừa để cắt cơn vừa để kiểm soát triệu chứng hen. 3 lựa chọn bên dưới cũng có thể lựa chọn, nhưng ít ưu tiên hơn lựa chọn đầu tiên này. Các ICS với các mức liều khác nhau đã được trình bày ở Bảng 5. Chú ý là chúng ta đã lựa chọn điều trị ban đầu bằng liều thấp ICS/Formoterol nên chỉ cần quan tâm đến cột liều thấp. Ở Việt Nam, ICS thường được phối hợp với Formoterol là Budesonide, có cả dưới dạng MDI và DPI.
Bệnh nhân sẽ được bắt đầu điều trị ở bậc 1 (Bảng 7). Cần đánh giá đáp ứng và điều chỉnh điều trị (nếu cần) sau khoảng 3-4 tháng (khi này đáp ứng thuốc là tối đa). Việc xem xét xem có cần thiết tăng bậc điều trị hay không sẽ là công việc của các bác sĩ. Tuy nhiên kể cả khi kiểm soát hen tốt và không cần tăng bậc điều trị, bác sĩ cũng sẽ không loại bỏ hoàn toàn liều thấp ICS/Formoterol.
Bệnh nhân thường xuyên bị viêm mũi và cảm lạnh vào mùa lạnh, do vậy cần chú ý giữ ấm cơ thể vào mùa lạnh, đặc biệt là vùng mũi, họng. Khuyến khích bệnh nhân hạn chế tiếp xúc với các dị nguyên như bụi nhà, phấn hoa, hóa chất, khói… dù hiện tại chưa quan sát thấy bệnh nhân có dị ứng với các dị nguyên nào. Tránh dùng các thức ăn có nguy cơ gây dị ứng.
Cần cung cấp cấp bản kế hoạch hành động hen cho bệnh nhân và hướng dẫn bệnh nhân sử dụng các loại dụng cụ hít đúng cách. Kĩ thuật sử dụng các dụng cụ hít là cực kì quan trọng và cần được kiểm tra thường xuyên vào mỗi lần tái khám.
Khuyến khích bệnh nhân ăn nhiều rau củ quả tươi.
Khuyến khích bệnh nhân tập luyện thể lực để cải thiện chức năng thông khí phổi. Hướng dẫn bệnh nhân cách tự xử trí tình huống co thắt phế quản do gắng sức.
Tránh dùng các thuốc NSAIDs. Nếu cần giảm đau, Paracetamol (hay Acetaminophen) là một lựa chọn an toàn hơn.
Tránh phải tiếp xúc với các vùng không khí ô nhiễm. Nếu việc tiếp xúc là không thể tránh khỏi, đeo khẩu trang bảo vệ thật tốt và luôn nhớ mang theo thuốc bên người.
Biết kiềm chế cảm xúc, tránh tối đa việc giận dữ, sợ hãi, khóc lóc hay cười to quá mức.
Khuyến khích bệnh nhân đi tiêm phòng vaccin cúm hàng năm.
Điều quan trọng nhất là cần hướng dẫn cho bệnh nhân hiểu về bản chất của bệnh, và tầm quan trọng của tuân thủ điều trị. Hơn ½ số bệnh nhân trưởng thành không tuân thủ điều trị tốt.
Bệnh nhân cũng cần được hướng dẫn về việc tự theo dõi triệu chứng bệnh, có khả năng tự xử trí khi bệnh trở nặng.
Từ khóa » Case Lâm Sàng Hen
-
Phân Tích Ca Lâm Sàng Cấp Cứu Nhi Khoa: Hen Phế Quản
-
[PDF] PHÂN TÍCH CA LÂM SÀNG COPD / HEN PHẾ QUẢN
-
[Case Lâm Sàng 54] Ho Mạn Tính/ Hen Phế Quản
-
BÁO CÁO CASE LÂM SÀNG HEN PHẾ QUẢN | PDF - Scribd
-
Tóm Tắt Của Lâm Sàng - Case Lâm Sàng Hen Phế Quản - LMS-HMU
-
Ca Lâm Sàng Hen Phế Quản - SlideShare
-
Bài Giảng Thực Hành Xử Trí Case Lâm Sàng Hen Phế Quản - BS. Chu ...
-
Ca Lâm Sàng Số 22 - Hội Phổi Việt Nam
-
CASE THẢO LUẬN LÂM SÀNG - Hội Phổi Việt Nam
-
Hen Phế Quản + Case Lâm Sàng 1 TH Quân - YouTube
-
Case Lâm Sàng Hen Phế Quản - YouTube
-
Ca Lâm Sàng - Hen Suyễn | Pharmog
-
Hội Thảo Quản Lý Hen Phế Quản Và Bệnh Phổi Tắc Nghẽn Mạn Tính